Einführung
BCS ist eine heterogene Gruppe von Erkrankungen, die durch eine Obstruktion des hepatischen Venenabflusses auf verschiedenen Ebenen von den kleinen Lebervenen (HVs) bis zur Kreuzung der inferioren Vena cava (IVC) und dem rechten Atrium gekennzeichnet sind.1 Es handelt sich um eine seltene Erkrankung, deren Prävalenz in China mit 0,0065 % angegeben wird.2 BCS kann je nach Ursache in primäre und sekundäre Formen unterteilt werden: Der primäre Typ bezieht sich auf eine angeborene Obstruktion der Lebervenen oder des hepatischen Teils der IVC. Der sekundäre Typ bezieht sich auf eine Obstruktion derselben anatomischen Strukturen durch einen Tumor oder, häufiger, einen Thrombus oder Thromben bei Patienten mit systemischen Erkrankungen, in der Regel myeloproliferativen Störungen.3 Der primäre Typ von BCS ist in orientalischen Ländern und Afrika am häufigsten, während der sekundäre Typ in westlichen Ländern am häufigsten vorkommt.
Die Abernethy-Malformation ist ein seltener angeborener abnormer portosystemischer Shunt, der erstmals 1793 von John Abernethy beschrieben wurde. Es handelt sich dabei um eine Ableitung von Pfortaderblut von der Leber weg, entweder durch einen End-zu-Seiten- oder einen Seit-zu-Seiten-Shunt.4 Morgan und Superina klassifizierten den angeborenen extrahepatischen portosystemischen Shunt in zwei Typen:5 Typ I, bei dem das Pfortaderblut vollständig in die IVC abgeleitet wird und die Pfortader (PV) fehlt, und der mit Leberversagen und Lebertumoren einhergeht; und Typ II, bei dem die PV intakt ist und daher eine bessere Prognose hat. Bis 2016 wurden nur 101 Fälle von Abernethy-Malformation gemeldet,6 und keiner wurde mit BCS kombiniert. Wir stellen hier einen Fall von kombinierter BCS und Abernethy-Malformation vom Typ II vor, der mit Duplex-Ultraschall und Computertomographie (CT)-Angiographie diagnostiziert wurde.
Fallbericht
Diese Studie wurde von der Ethikkommission des First Affiliated Hospital der Universität Zhengzhou genehmigt. Eine 60-jährige Frau wurde in die Abteilung für interventionelle Medizin eingeliefert, da sie seit 10 Jahren über hervortretende Venen an der Bauchdecke, ein aufgeblähtes Abdomen und leichte Schwellungen an beiden Beinen klagte. Die körperliche Untersuchung ergab viele prominente erweiterte subkutane Venen mit aufwärts gerichtetem Fluss in der Bauchdecke, eine tastbare Leber und Milz sowie leichte Ödeme an den Beinen ohne Varizen, Pigmentierung oder Geschwüre. Eine hepatische Enzephalopathie war nicht erkennbar. Die Ammoniakwerte im Blut und die Indizes der Leber- und Nierenfunktion lagen im Normalbereich, mit Ausnahme der Thrombozytenzahl (33 x 109/L), die auf einen leichten Hypersplenismus hindeutete.
Die präoperative kontrastmittelverstärkte CT zeigte eine ausgeprägte Atrophie des rechten Leberlappens und eine kompensatorische Vergrößerung des linken Lappens, keine Lebermasse und Splenomegalie. Die vaskulären Befunde waren eine membranöse Obstruktion der IVC mit Dilatation der oberen lumbalen Zuflüsse und der hämiazygoten/azygoten Venen (Abbildung 1A); eine Obstruktion des gesamten Verlaufs der rechten HV; eine membranöse Obstruktion der mittleren HV und der linken HV an der Mündung der HV (Abbildung 1B); und eine dilatierte Vena phrenica und Perikardvene, die das Blut aus der mittleren HV und der linken HV in die obere Hohlvene ableitet. Bilder der Portalvenenphase zeigten eine seitliche Anastomose von 2 mm Durchmesser zwischen der PV und der IVC (Abbildung 1C). Die Milz- und die obere Mesenterialvene waren normal ausgerichtet und vereinigten sich zur Haupt-PV. Diese Ergebnisse stimmten mit denen des abdominalen Doppler-Ultraschalls überein (Abbildung 2). Es wurde die Diagnose einer Abernethy-Malformation vom Typ II und BCS gestellt.
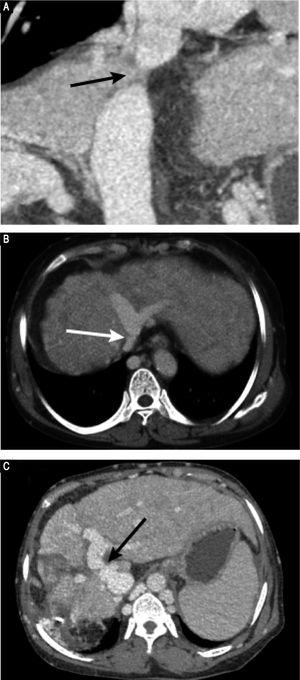
Präoperative CT-Bilder. A. Die CT-Angiographie zeigt eine membranöse Obstruktion der intrahepatischen IVC (Pfeil). B. Die axiale porta-venöse CT-Aufnahme zeigt, dass die rechte HV nicht dargestellt werden kann; die gemeinsame Öffnung der mittleren HV und der linken HV weist eine membranöse Obstruktion auf; und die Azygos- und Hemiazygos-Venen sind deutlich erweitert (Pfeil). C. Axiale CT-Aufnahme der portalen Venenphase zeigt eine seitliche Anastomose (Pfeil) zwischen der Pfortader und der IVC, ein Befund, der mit einer Abernethy-Malformation vom Typ II vereinbar ist.
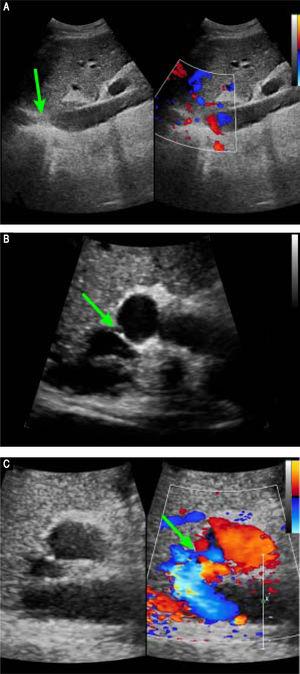
Präoperative Doppler-Ultraschallbilder. A. Abdominaler zweidimensionaler Ultraschall und dreidimensionale Doppler-Ultraschallbilder zeigen eine membranöse Obstruktion der intrahepatischen IVC ohne Blutfluss (Pfeil). B. Abdominaler zweidimensionaler Ultraschall und Doppler-Ultraschallbilder zeigen, dass die gemeinsame Öffnung des mittleren HV und des linken HV eine membranöse Obstruktion und keinen Blutfluss aufweist, C. Abdominaler zweidimensionaler Ultraschall und Doppler-Ultraschallbilder zeigen eine abnorme Verbindung (Pfeil) zwischen der Vena porta und dem IVC.
Auf Grund dieser Befunde führten wir eine perkutane Ballonangioplastie (PTBA) für die verstopfte IVC durch. Bei der Abernethy-Malformation entschieden wir uns für eine konservative Behandlung, da der Patient asymptomatisch und der Durchmesser des Shunts klein war. Für das PTBA-Verfahren führten wir zunächst eine Kavagraphie der Vena inferior über die rechte Oberschenkelvene durch, um die Anatomie und die Lage des verschlossenen Abschnitts der IVC zu bestimmen (Abbildung 3A). Anschließend wurde eine selbst angefertigte, stumpfe Stahldrahtnadel transfemoral in den distalen Teil der Obstruktion eingeführt, um die obstruktive Membran der IVC zu zerreißen. Anschließend wurde ein supersteifer Austauschdraht eingeführt und durch die obstruierte IVC in die Vena cava superior eingebracht. Die PTBA der IVC-Membranobstruktion wurde mit einem Ballonkatheter von 25 mm Durchmesser (Cook Medical, Bloomington, IN, USA) durchgeführt (Abbildung 3B). Nach der PTBA war der IVC-Druck von 19 auf 10 cm H2O gesunken, und die Kavagraphie der unteren Hohlvene zeigte einen ausreichenden IVC-Blutfluss und keine Stenose (Abbildung 3C).
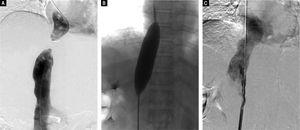
Digitale Subtraktionsangiographie-Bilder. A. Das Kavogramm der unteren Hohlvene über den jugulären Zugang und den femoralen Zugang zeigt eine vollständige Obstruktion der intrahepatischen Hohlvene, was die Ergebnisse des Doppler-Ultraschalls und der CT-Angiographie bestätigt. B. Dilatation der obstruierten IVC mit einem Ballon von 25 mm Durchmesser nach erfolgreicher Ruptur der Membran, C. Inferiores Vena-Cavogramm unmittelbar nach Ballonangioplastie zeigt Durchgängigkeit der IVC ohne Reststenose.
Niedermolekulares Heparin (4.100 U/12 h, subkutan) wurde unmittelbar nach dem Eingriff verabreicht und für 5 Tage fortgesetzt. Warfarin (5 mg/Tag, oral) wurde ab dem zweiten Tag bis zu einem Jahr nach dem Eingriff mit einem internationalen normalisierten Verhältnis von 2-3 verabreicht. Die subkutanen Krampfadern der Bauchdecke hatten sich bereits am zweiten Tag nach dem Eingriff deutlich zurückgebildet. Eine hepatische Enzephalopathie ist seit dem Eingriff zu keinem Zeitpunkt aufgetreten, und bei der Nachuntersuchung nach 6 Monaten zeigte der Doppler-Ultraschall, dass die IVC durchgängig war.
Diskussion
Bei unserer Patientin waren sowohl die HV als auch die IVC membranös verschlossen. Die HV-Obstruktion wurde durch erweiterte Phrenikus- und Perikardvenen kompensiert, so dass der Patient keine Anzeichen oder Symptome einer portalen Hypertension, wie Aszites und Ösophagus- und Magenvarizenblutungen, aufwies. Da die IVC-Hypertension die wichtigste klinische Manifestation des Patienten war, wurde nur die obstruierte IVC behandelt, und es wurde weder eine HV-Rekanalisation noch ein transjugulärer intrahepatischer portosystemischer Shunt eingesetzt.
Da die obstruierte IVC unseres Patienten vom membranösen Typ war, war die PTBA die geeignetste Behandlung. Wir haben sie durchgeführt, und sie war erfolgreich. Die PTBA ist in asiatischen und afrikanischen Ländern die häufigste Behandlung von BCS und hat sich bei den meisten Patienten als wirksam erwiesen, da sie die symptomatische Venenobstruktion beseitigt, den normalen Venenfluss wiederherstellt und eine fortschreitende Lebererkrankung verhindert.7 Wenn kurz nach der PTBA eine Reststenose oder ein erneuter Verschluss der Gefäße vorliegt, kann die Platzierung eines Stents eine erfolgreiche Behandlung sein.8
Im Allgemeinen hängt die Behandlung von angeborenen Fehlbildungen des Pfortadersystems von der Art des Shunts, den vorliegenden Symptomen, den gleichzeitig bestehenden angeborenen Anomalien, dem hepatischen Insult, Komplikationen und Komorbiditäten ab. Die wichtigste Determinante scheint der Typ der Läsion zu sein.5 Bei Kindern mit einem Shunt vom Typ I sollte ein chirurgischer Verschluss in Betracht gezogen werden, aber wenn dies nicht möglich ist, ist eine engmaschige Überwachung angezeigt. Mit zunehmender klinischer Erfahrung und technologischen Fortschritten kommen immer mehr Patienten für eine Operation in Frage. Für erwachsene Patienten mit einem Typ-II-Shunt ist jedoch keine chirurgische Strategie beschrieben worden. Wenn diese Patienten schwerwiegende Symptome wie hepatische Enzephalopathie oder Kollateralblutungen aufweisen, sollte der Shunt bald verschlossen werden, was dazu beitragen kann, die Entwicklung einer mesenterialen venösen Stauung zu vermeiden.4,9,10
Zu den berichteten Behandlungen von Abernathy-Fehlbildungen gehören Operationen wie der Verschluss des Shunts, die Resektion von Leberknoten, Lebertransplantationen und interventionelle Behandlungen wie die perkutane Ballon-Occluded-Obliteration, die perkutane Transkatheter-Embolisation mit metallischen Coils oder Plugs, die Stent-Implantation und die Stent-Graft-Implantation.11,12 In den letzten Jahren ist ein Trend zur interventionellen Behandlung zu beobachten. Aus den oben genannten Gründen haben wir uns dafür entschieden, die Abernathy-Malformation unseres Patienten nicht zu behandeln, sondern die klinischen, biochemischen und bildgebenden Befunde des Patienten genau zu überwachen.
Zusammenfassend haben wir den ersten uns bekannten Fall mit kombinierter BCS und Abernathy-Malformation vom Typ II in China vorgestellt. Der membranöse Verschluss der IVC wurde mit PTBA behandelt; die Abernathy-Malformation wurde aufgrund ihres geringen Durchmessers und des asymptomatischen Status des Patienten nicht behandelt.
Abkürzungen
- –
BCS: Budd-Chiari-Syndrom.
- –
CT: Computertomographie.
- –
HV: Lebervene.
- –
IVC: inferiore Vena cava.
- –
PTBA: perkutane Ballonangioplastie.
- –
PV: Pfortader
Interessenkonflikt
Die Autoren erklären, dass es keinen Interessenkonflikt bezüglich der Veröffentlichung dieses Fallberichts gibt.
Danksagung
Wir danken Dr. Yan Zhang von der Abteilung für Ultraschall und dem First Affiliated Hospital der Universität Zhengzhou für die Unterstützung bei der Nachsorge der Patienten und der Vorbereitung der Ultraschallbilder.