INTRODUCTION
Trotz Fortschritten bei den diagnostischen und chirurgischen Techniken und der postoperativen Versorgung ist die akute Aortendissektion vom Typ A nach wie vor kurz- und langfristig mit einer hohen Morbidität und Mortalität verbunden. Die derzeitige Krankenhaussterblichkeit wird auf 15 % bis 35 % geschätzt, die 5-Jahres-Überlebensrate liegt bei 65 % bis 75 %.1-7
Die hohe Inzidenz von postoperativen Schlaganfällen bei diesen Patienten (10 % bis 20 %)3,5,7,8 wurde mit einem unzureichenden Schutz des Gehirns während des Kreislaufstillstands, mit Embolien oder mit einer Fehlperfusion aufgrund des bevorzugten Flusses durch das falsche Lumen während der Perfusion über die Oberschenkelarterie in Verbindung gebracht.9,10 In den letzten Jahren hat die Einführung neuer zerebraler Schutztechniken, wie z. B. die selektive antegrade zerebrale Perfusion und die Kanülierung der Axillararterie, die Inzidenz dieser Komplikation erheblich reduziert.10-17
Ziel dieser retrospektiven Studie ist es, unsere Erfahrungen mit der Operation einer akuten Aortendissektion vom Typ A zu beschreiben – in Bezug auf die Krankenhaussterblichkeit, die Häufigkeit von Reinterventionen und das Langzeitüberleben – und den Einfluss der zerebralen Protektion auf unsere Ergebnisse zu analysieren.
METHODEN
Zwischen März 1990 und Oktober 2007 wurden in unserem Krankenhaus 98 konsekutive Patienten (79 Männer und 19 Frauen) wegen einer akuten Aortendissektion vom Typ A operiert. Von den Patienten, die in diesem Zeitraum diagnostiziert und zur Operation überwiesen wurden (103), wurden 5 ausgeschlossen; 2 Patienten waren älter als 85 Jahre und die anderen wiesen irreversible zerebrale oder viszerale Läsionen auf.
Das Durchschnittsalter betrug 59 Jahre. Das häufigste Symptom bei der Vorstellung war akuter Brustschmerz. Die Diagnose wurde durch Aortographie in der Anfangsphase (18 %), transthorakale Echokardiographie (76 %), transösophageale Echokardiographie (66 %) und thorakoabdominale Computertomographie (CT) (65 %) bestätigt. Mit Ausnahme von 11 Patienten, bei denen nur ein einziger diagnostischer Test durchgeführt wurde, wurden alle Patienten mit 2 oder 3 dieser bildgebenden Verfahren in Kombination diagnostiziert (derzeit wird als Diagnosesystem die thorakoabdominale CT mit oder ohne transthorakale Echokardiographie und intraoperative transösophageale Echokardiographie verwendet).
Insgesamt 91 (93 %) Patienten wurden notfallmäßig (innerhalb von 24 Stunden) und die übrigen dringend (innerhalb von 72 Stunden nach der Diagnose) operiert.
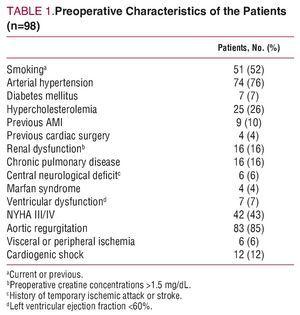
Die bildgebenden Untersuchungen zeigten bei 83 Patienten eine Aortenregurgitation (55 % mit schwerer Regurgitation). Die präoperativen klinischen und demografischen Merkmale sind in Tabelle 1 aufgeführt.
Operationstechnik
Die grundlegenden Konzepte des chirurgischen Eingriffs umfassen den Ersatz der aufsteigenden Aorta oder des Aortenbogens, die Resektion des primären Risses und die Vorbereitung der distalen Anastomose unter Kreislaufstillstand. In diesen 18 Jahren hat sich die chirurgische Strategie bei dieser Pathologie weiterentwickelt. Anfänglich wurde nur die aufsteigende Aorta mit Aortenklemmung ohne Kreislaufstillstand reseziert. Im Jahr 1994 wurde die distale Anastomose mit Kreislaufstillstand eingeführt, eine Technik, die heute bei allen Patienten angewandt wird, wobei verschiedene Methoden zum Schutz des Gehirns zum Einsatz kommen. Vor kurzem wurde die selektive antegrade zerebrale Perfusion über die Arteria axillaris als zerebrale Schutzmethode während des Kreislaufstillstands eingeführt (Abbildung 1).
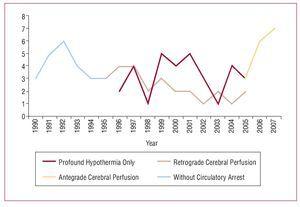
Abbildung 1. Entwicklung der chirurgischen Strategie.
Die Operation wurde mittels medianer Sternotomie, Kanülierung der Arteria femoralis (82 %), Kanülierung der Arteria axillaris (16 %) oder Kanülierung des Aortenbogens (2 %), mit venösem Rückfluss durch den rechten Vorhof (85 %) oder die Vena femoralis (15 %) und kardiopulmonalem Bypass durchgeführt. Die Körpertemperatur wurde über die Speiseröhre und die Blase überwacht, und eine tiefe Hypothermie war erreicht, wenn die Temperatur der Blase 18 °C erreichte.
Nach dem Abklemmen der Aorta wurde die aufsteigende Aorta in Längsrichtung geöffnet und eine suprakoronare Transektion durchgeführt, um einen eventuellen Intimariss zu lokalisieren und die Morphologie und Funktion der Aortenklappe zu untersuchen. Anschließend wurde die aufsteigende Aorta in tiefer Hypothermie und mit Kreislaufstillstand abgeklemmt und der gesamte Aortenbogen untersucht. Bei 27 % der Patienten wurde eine retrograde zerebrale Perfusion über die Vena cava superior (200-300 mL/min) hinzugefügt. Bei den 16 Patienten, bei denen eine antegrade zerebrale Protektion durchgeführt wurde, wurde die rechte Axillararterie verwendet (10-15 mL/kg/min), und die selektive Perfusion erfolgte bei allen Patienten über die linke Karotisarterie.
Der primäre Riss wurde bei 83 Patienten identifiziert; er befand sich bei 14 % in der Aortenwurzel, bei 67 % in der aufsteigenden Aorta und bei 19 % der Patienten im Aortenbogen. Das vom primären Riss betroffene Aortensegment wurde reseziert und durch ein Hemashield-Dacron-Transplantat (Boston Scientific, Massachusetts, USA) ersetzt, das mit einer kontinuierlichen 4/0-Monofilamentnaht anastomisiert wurde, die von einem heterologen Perikardstreifen gestützt wurde, wobei die proximale und distale native Aorta mit Gelatine-Resorcin-Formaldehyd (GRF, biologischer Klebstoff; Cardial Laboratories, Saint-Etienne, Frankreich) verstärkt wurde. In den ersten Jahren unserer Tätigkeit wurde bei 21 Patienten ein Aortensegmentersatz mit der Inklusionsmethode (Abdeckung des Prothesenrohrs mit der resezierten nativen Aorta) durchgeführt. Gegenwärtig wird die Technik der Transplantatinterposition angewandt (Ersatz durch eine röhrenförmige Prothese mit vollständiger Resektion der nativen Aorta).
Der Ersatz nur der aufsteigenden Aorta wurde bei 61 (63 %) Patienten durchgeführt, bei 24 (24 %) auf den Halbbogen und bei 13 (13 %) auf den gesamten Aortenbogen ausgedehnt. Unter Halbbogen verstehen wir die Fälle, in denen eine Teilresektion des Aortenbogens mit einer nur distalen Anastomose durchgeführt wurde, ohne dass eine Reimplantation des supra-aortalen Stammes erforderlich war. Bei 6 Patienten wurde ein Elefantenrüssel verwendet (bei einem vollständigen Ersatz des Aortenbogens verbleibt ein freies Segment des Prothesenrohrs in der distalen Anastomose und hängt in der absteigenden thorakalen Aorta, was mögliche Eingriffe in diesem Bereich erleichtert). Die Aortenklappe wurde bei 46 Patienten (47 %) durch Resuspendierung der Kommissuren mit monofilen 4/0-Nähten, unterstützt durch ein Teflonpflaster, geschont, bei 34 (35 %) ersetzt und bei 1 (1 %) reimplantiert. Wenn die Aortenklappe ersetzt werden musste, wurde dies bei 73 % der Patienten mit einem Klappentransplantat mit Reimplantation der Koronararterien nach der Bentall-Technik durchgeführt. Der präoperative Zustand der Aortenklappe ist in Tabelle 2 beschrieben. Nach der Operation wurde in den Fällen der Resuspension bei 84 % der Patienten durch intraoperative transösophageale Echokardiographie die Klappenkompetenz objektiviert, bei 13 % eine leichte Regurgitation und bei den übrigen Patienten eine moderate Regurgitation (II/IV).

Die durchschnittliche kardiopulmonale Bypasszeit betrug 183 (58) min, die Ischämiezeit 113 (39) min und die Kreislaufstillstandszeit 3 (23) min.
Bei insgesamt 24 % der Patienten, die die erste Erfahrung umfassen, wurde kein Kreislaufstillstand durchgeführt. Bei den verbleibenden Patienten wurde nur bei 32 (33 %) eine tiefe Hypothermie als zerebrale Schutzmethode angewandt, bei 26 (27 %) Patienten kam eine retrograde zerebrale Perfusion hinzu und bei den übrigen 16 (16 %) eine antegrade Perfusion.
Nachuntersuchung
Alle überlebenden Patienten unterzogen sich jährlichen klinischen und echokardiographischen Kontrolluntersuchungen sowie seriellen CT-Untersuchungen zur Beurteilung der distalen Aorta. Die klinischen Daten wurden durch persönliche und telefonische Befragung der Patienten, ihrer Familienangehörigen und der Hausärzte erhoben. Es wurde eine Nachbeobachtungsrate von 95 % erreicht (79 Patienten).
Statistische Analyse
Für alle Analysen wurde das Statistikprogramm SPSS (Version 14.0 für Windows) verwendet. Es wurde eine univariate Analyse der perioperativen Variablen durchgeführt, um die statistisch signifikanten Risikofaktoren zu bestimmen (P
Ergebnisse
Krankenhaussterblichkeit
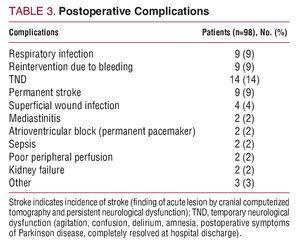
Die Krankenhaussterblichkeit lag bei 15 % (15/98): 6 Patienten starben aufgrund von intraoperativen Blutungen, 3 aufgrund von niedrigem Herzzeitvolumen, 2 aufgrund von neurologischen Schäden, 2 aufgrund von Sepsis und 2 aufgrund von postoperativem Multiorganversagen. Tabelle 3 zeigt die postoperativen Komplikationen.
Die univariate Analyse zeigte, dass hohes Alter, linksventrikuläre Dysfunktion, kardiogener Schock, kardiopulmonale Bypasszeit >200 min, Aortenklemmzeit >130 min und postoperativer Schlaganfall Risikofaktoren für die Krankenhaussterblichkeit waren (Tabelle 4). Diese Variablen wurden einer multivariaten Analyse unterzogen, die zeigte, dass hohes Alter (≥70 Jahre) (RR=2,85; P=.04) und präoperativer kardiogener Schock (RR=2,6; P=.025) als unabhängige Prädiktoren für die Krankenhaussterblichkeit identifiziert wurden.

Präoperative neurologische Funktionsstörungen und die ersten Jahre der Erfahrung (1990-1994) waren die einzigen Variablen, die in der univariaten Analyse mit postoperativen neurologischen Komplikationen assoziiert waren (Tabelle 4), die aber in der multivariaten Analyse keine statistische Signifikanz erreichten.
Die Sterblichkeit und die spezifischen postoperativen neurologischen Komplikationen (permanenter Schlaganfall und vorübergehende neurologische Funktionsstörung) wurden bei den Patienten gemessen, die einen Kreislaufstillstand erlitten hatten, und bei denen, die keinen Kreislaufstillstand erlitten hatten, und wurden nach der angewandten Methode der zerebralen Protektion (tiefe Hypothermie allein oder in Kombination mit retrograder oder antegrader Perfusion) stratifiziert (Tabelle 5). Es wurden keine statistisch signifikanten Unterschiede zwischen ihnen festgestellt.

Nachbeobachtung
Eine Nachbeobachtungsrate von 95 % (79 Patienten) wurde erreicht, mit einem Median von 61 (Bereich, 1-204) Monaten. Nach der Entlassung aus dem Krankenhaus wurden alle Patienten nach 2 Monaten und danach jährlich einer echokardiografischen Untersuchung unterzogen. Insgesamt 67 % (56/83) der Patienten unterzogen sich mindestens einer CT-Untersuchung. Von den 27 überlebenden Patienten, die sich keiner CT-Untersuchung unterzogen, verweigerten 17 die Untersuchung oder erschienen nicht, 4 gingen der Studie verloren und 6 starben während der Nachbeobachtung, 1 aufgrund einer bekannten Aortenursache (rupturiertes abdominales Aortenaneurysma).
Die Computertomographie zeigte bei 71% der Patienten ein persistierendes falsches Lumen in der distalen Aorta, von denen 17% eine fortschreitende Dilatation der thorakalen Aorta und der abdominalen Aorta aufwiesen.
Reintervention
Insgesamt wurden 13 (16%) Patienten während der Nachbeobachtung reinterventioniert. Die Ursachen waren wie folgt: schwere Aortenregurgitation und Dilatation der Aortenwurzel bei 5 Patienten, schwere Aortenregurgitation und Redissektion der Aortenwurzel bei 3, schwere Aortenregurgitation allein bei 1, schwere Aorten- und Mitralregurgitation bei 1, Mitral- und Aortenklappenendokarditis bei 1, aorto-tracheales Pseudoaneurysma bei 1 und eine Fistel zwischen Aortenwurzel und rechtem Vorhof bei 1. Bei keinem Patienten wurde eine erneute Intervention wegen einer Erkrankung der absteigenden Aorta durchgeführt. Die angewandten chirurgischen Verfahren sind in Tabelle 6 aufgeführt. Die Krankenhausmortalität betrug 23 % (3/13), 2 Patienten starben aufgrund intraoperativer Blutungen und 1 aufgrund eines zu geringen Herzzeitvolumens.
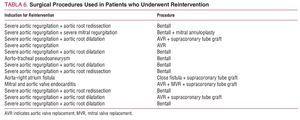
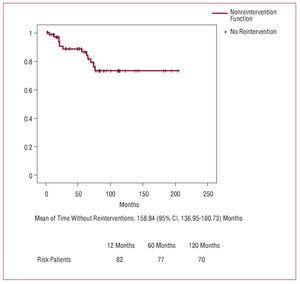
Abbildung 2. Kurve der Nicht-Re-Intervention
Langfristiges Überleben
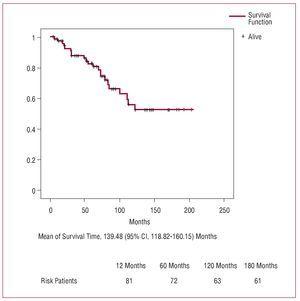
Abbildung 3. Überlebenskurve während der Nachbeobachtung (Kaplan-Meier).

Die univariate Analyse zeigte ein hohes Alter (≥70 Jahre), die Einschlussmethode, die postoperative TND und die Anwendung von nicht-antegraden zerebralen Schutzmethoden (Tabelle 9) als Prädiktoren für die Mortalität während der Nachbeobachtung. In der multivariaten Analyse war der einzige statistisch signifikante unabhängige Prädiktor für die Sterblichkeit während der Nachbeobachtung die Nichtanwendung einer antegraden zerebralen Protektion (RR=3,1; P=.02).

DISKUSSION
Die akute Aortendissektion vom Typ A ist eine kritische Situation, die in den meisten Fällen eine sofortige klinische Reaktion und einen chirurgischen Notfalleingriff erfordert.
Siegal et al18 schätzten, dass bei unbehandelten Patienten das Sterberisiko in den ersten 48 Stunden um 1 % pro Stunde ansteigt und nach einer Woche 70 % erreicht. Nach Daten des Internationalen Registers für das akute Aortensyndrom (IRAD)1 liegt die Sterblichkeit bei konservativ behandelten Patienten bei 58 %, während die gesamte chirurgische Sterblichkeit bei 24 % liegt.
Obwohl in den letzten Jahren große Fortschritte bei den diagnostischen und chirurgischen Techniken und der postoperativen Versorgung erzielt wurden, gibt es beträchtliche Schwankungen bei der Krankenhaussterblichkeit, die zwischen 15 und 30 % liegt.2,3,19-21 Nach unseren Erfahrungen lag die Krankenhaussterblichkeit bei 15 %, was den besten Ergebnissen aktueller Serien entspricht.4,22
Die Prädiktoren für die Krankenhausmortalität stimmen mit denen der meisten veröffentlichten Serien überein.2-4,21 Nach den Daten der IRAD1 sind die unabhängigen Variablen für die Sterblichkeit fortgeschrittenes Alter, Hypotonie/Schock, frühere Herzerkrankungen und präoperative Nieren-, Mesenterial- oder Myokardischämie. Diese Ergebnisse zeigen, dass die Krankenhaussterblichkeit in der Regel mit den präoperativen klinischen Merkmalen der Patienten zusammenhängt, die nur schwer zu ändern sind. Rampoldi et al1 haben gezeigt, dass die chirurgische Sterblichkeitsrate bei instabilen Patienten mindestens doppelt so hoch ist wie bei stabilen Patienten (31,4 % gegenüber 16,7 %). Diese Ergebnisse zeigen, wie wichtig die präoperative hämodynamische Stabilität ist, und unterstreichen die Notwendigkeit einer Notoperation vor dem Auftreten einer hämodynamischen Verschlechterung.
In unserer Serie waren die einzigen unabhängigen Prädiktoren für die Krankenhausmortalität das Alter (≥70 Jahre) und der präoperative kardiogene Schock.
Das Ausmaß der chirurgischen Resektion wurde nicht als unabhängiger Risikofaktor für die Krankenhausmortalität identifiziert; umfangreichere Resektionen mit Ersatz des Aortenbogens hatten keinen Einfluss auf die Früh- oder Spätergebnisse. Andere Autoren haben dagegen die ausschließliche Resektion der Aorta ascendens vorgeschlagen und argumentiert, dass das Risiko bei umfangreicheren Resektionen den potenziellen Nutzen überwiegt und dass das Hauptziel der Operation das Überleben des Patienten ist.5
Die Ursache für neurologische Verletzungen während der Operation einer Aortendissektion ist multifaktoriell und kann zu einem verlängerten Kreislaufstillstand, embolischen Ereignissen und einer schlechten zerebralen Perfusion aufgrund des bevorzugten Flusses durch das falsche Lumen führen.
Postoperative neurologische Komplikationen sind eine häufige Ursache für Morbidität und Mortalität bei Operationen an der Aortendissektion, mit einer geschätzten Inzidenz von 10-20 %.3,5,7,8
Ergin et al9 und Hagl et al10 weisen darauf hin, dass der postoperative Schlaganfall hauptsächlich durch embolische Ereignisse verursacht wird, die möglicherweise mit der retrograden Perfusion aus der Oberschenkelarterie zusammenhängen, aber nicht direkt mit der verwendeten Methode der zerebralen Protektion, während die TND mit einer unzureichenden zerebralen Protektion verbunden wäre. Die antegrade zerebrale Perfusion wurde in neueren Serien mit einer signifikanten Verringerung der TND in Verbindung gebracht,10,11,23,24 obwohl ihre Rolle in Bezug auf die Verringerung des Schlaganfalls weniger klar ist.
Die antegrade zerebrale Perfusion hat das Konzept des Kreislaufstillstands bei diesen Patienten verändert, da streng genommen kein vollständiger Kreislaufstillstand durchgeführt wird, da die kontinuierliche zerebrale Perfusion zwischen 500 mL/min und 1000 mL/min aufrechterhalten wird. Darüber hinaus haben mehrere Autoren vorgeschlagen, dass eine moderate Hypothermie (25 °C) ausreicht, um das Gehirn zu schützen und die schädlichen Auswirkungen einer tiefen Hypothermie zu vermeiden.17,25,26 Unsere Gruppe wandte jedoch eine tiefe Hypothermie an, da es sich um komplexe Reparaturen handelt, die voraussichtlich von langer Dauer sein werden, und weil sich diese Methode der Kühlung als sehr wirksam für den Schutz des Gehirns und der anderen Organe erwiesen hat.17,27,28
Die Kanülierung der Arteria axillaris anstelle der Arteria femoralis verringert das Risiko einer schlechten viszeralen und zerebralen Perfusion, der Remobilisierung von Thromben aus der abdominalen und thorakalen Aorta in Richtung Gehirn und leitet darüber hinaus den Fluss in das eigentliche Lumen um, verringert das Risiko eines übermäßigen Druckaufbaus beim Abklemmen der Aorta und erleichtert die Wiederherstellung der antegraden distalen Perfusion.12-16 All diese Vorteile scheinen darauf hinzudeuten, dass die antegrade zerebrale Perfusion über die Arteria axillaris die Methode der Wahl für den zerebralen Schutz ist, es sei denn, diese ist von schwerer Atherosklerose betroffen.10,11,17
In unserer Serie reduzierte die antegrade zerebrale Perfusion über die Achselarterie die Inzidenz von TND auf 6 % und die Krankenhausmortalität auf 6 % bei den letzten 16 Patienten, die sich einer Operation unterzogen, was darauf hindeutet, aber nicht beweist, dass sie zum Schutz vor neurologischen Komplikationen und der damit verbundenen Morbidität und Mortalität beiträgt. Möglicherweise ist diese fehlende statistische Signifikanz auf die geringe Anzahl von Eingriffen mit antegrader Perfusion über die Achselhöhle zurückzuführen. In Anbetracht der Seltenheit dieses Eingriffs (
Nach 10 Jahren wurde bei 73,3 % der Patienten keine erneute Intervention durchgeführt, und dieses Ergebnis ist ähnlich wie in anderen Veröffentlichungen.3,4,6,29,30 Die Aortenklappe wurde, wann immer möglich, geschont, und nur in Fällen von Degeneration der Aortenklappe, anuloortaler Ektasie oder vorheriger Herzklappenerkrankung wurde entschieden, einen Klappenersatz allein oder zusammen mit einem Aortenwurzelersatz (Bentall-Technik) vorzunehmen, ein Verfahren, das die Krankenhaussterblichkeit nicht veränderte.
In unserer Serie war dies bei 77 % der Patienten, die sich einer Reintervention unterzogen (13/78), aufgrund einer schweren Aortenregurgitation erforderlich, die zuvor aufgetreten war und konservativ durch eine Resuspension der Klappe während des Ersteinsatzes behandelt worden war. Die präoperative akute Aortenregurgitation und die Schonung der Aortenklappe waren genau die Faktoren, die für eine späte Aortenreintervention ausschlaggebend waren, was ein aggressives Management der Aortenklappe während des Ersteingriffs rechtfertigen würde.6,29 Hagl et al31 empfahlen den systematischen Ersatz der Aortenwurzel und der Aortenklappe (Bentall-Technik). Andererseits berichteten Estrera et al32 über eine akzeptable Dauerhaftigkeit nach Schonung der Aortenklappe; sie wiesen darauf hin, dass eine mögliche Reintervention nicht das ursprüngliche Verfahren diktieren sollte, und empfahlen die Schonung der Aortenklappe, um eine chronische Antikoagulanzientherapie und ihre mögliche Rolle bei der Abwesenheit einer Thrombose des falschen Lumens zu vermeiden.33
Wir sind der Ansicht, dass die anfängliche Präsentation einer schweren Aortenregurgitation den Schweregrad der Dissektion bestimmt, deren Ursprung oder Ausdehnung die Aortenwurzel einschließt, und dass daher ein aggressives Management mit Resektion der Aortenwurzel und der Aortenklappe und Implantation eines Klappentransplantats (Bentall-Technik) das Verfahren der Wahl sein sollte.4,6,29,31 In diesen Fällen hinterlässt die Klappenresuspension durch die Schonung der Aortenwurzel ein an sich krankes Segment der Aorta, das ein größeres Risiko für eine erneute Dissektion und nachfolgende Komplikationen darstellt. Die veröffentlichten Ergebnisse zur Technik des Aortenwurzelersatzes mit Reimplantation der Aortenklappe (David-Technik) sind vielversprechend, und obwohl eine Langzeitbeurteilung erforderlich ist, könnte sie eine interessante Option werden.33,34
Von den 56 Patienten, die die Krankenhausentlassung überlebten und bei denen während der Nachuntersuchung ein CT durchgeführt wurde, zeigte sich nur bei 6 (11 %) eine fortschreitende Dilatation in anderen Regionen der Aorta mit chirurgischer Indikation: 2 Patienten mit einem Aneurysma der abdominalen Aorta, 2 mit einem thorakoabdominalen Aneurysma und 2 mit einem Aneurysma der deszendierenden thorakalen Aorta. Von diesen Patienten lehnten 2 eine Reintervention ab, und die anderen hatten einige Begleitumstände (fortgeschrittenes Alter, schweres neurologisches Defizit usw.), die den Eingriff unmöglich machten.
Die niedrige Reinterventionsrate bei der distalen Aorta ist wahrscheinlich auf den hohen Prozentsatz an primären Intimarissen zurückzuführen, die während des Eingriffs gefunden wurden, und auf unsere Entscheidung, diese in allen Fällen zu resezieren. Tatsächlich gehörten von den 15 Patienten, bei denen kein Intimariss gefunden wurde, 60 % (9 Patienten) zu der Gruppe, die sich keinem Kreislaufstillstand unterzog (was die Untersuchung des Aortenbogens verhindert und Intimarisse auf dieser Ebene ausschließt) und die ein erhöhtes Risiko für eine Reintervention nahe der statistischen Signifikanzgrenze (P=.06) aufwies. So beschreiben mehrere Autoren die fehlende Resektion der Intimaruptur während der Erstoperation als den Hauptfaktor für eine späte Reintervention zur Erweiterung der thorakalen oder abdominalen Aorta.6,30
Obwohl unsere Gruppe keine Erfahrung in dieser Hinsicht hat, weisen einige Autoren darauf hin, dass in bestimmten Fällen die Implantation eines Stents in die deszendierende thorakale Aorta während des ersten oder zweiten Eingriffs die Ergebnisse verbessern könnte, indem die Inzidenz von Reinterventionen und das Auftreten von Komplikationen aufgrund des Fortschreitens der Erkrankung in die distale Aorta verringert werden.35,36
Die versicherungsmathematische Überlebenskurve nach Krankenhausentlassung zeigt einige Prozentsätze, die mit den von anderen Autoren beschriebenen vergleichbar sind.2,3,5,6 Das Alter ist in den meisten Serien einer der unabhängigen Risikofaktoren für die Sterblichkeit während der Nachbeobachtung, was zum Teil auf die niedrige Lebenserwartung in dieser Patientengruppe zurückzuführen ist.2 Im Allgemeinen gibt es eine große Variabilität bei der Bestimmung der unabhängigen Prädiktoren für das Langzeitüberleben. Chiappini et al.2 beschrieben eine Serie von 487 Patienten, die sich wegen einer Aortendissektion vom Typ A einem Eingriff unterzogen, und stellten fest, dass der einzige Risikofaktor ein präoperativer Diabetes war. Erwin et al.3 identifizierten in einer Gruppe von 315 Patienten fortgeschrittenes Alter und postoperative Dialyse als Prädiktoren für die Sterblichkeit während der Nachbeobachtung.
In unserer Serie fanden wir heraus, dass das Fehlen einer antegraden zerebralen Protektion ein Prädiktor für die späte Sterblichkeit war, was darauf hindeutet, dass die antegrade Perfusion zwar die anfänglichen postoperativen Ergebnisse nicht signifikant veränderte, aber eine große Bedeutung für das späte Überleben hat.
Ergin et al.9 brachten die postoperative TND mit einer langfristigen Beeinträchtigung der zerebralen Funktion in Verbindung. Pompilio et al37 untersuchten den Einfluss perioperativer neurologischer Ereignisse auf die Spätmortalität, d. h. die Patienten, die den Krankenhausaufenthalt aufgrund neurologischer Schäden überlebten, hatten eine schlechtere Langzeitüberlebensrate. Diese Tatsache lässt sich möglicherweise durch das hohe Risiko einer Bronchopneumonie, neuer neurologischer Ereignisse und anderer Komplikationen erklären, die mit der eingeschränkten Funktionsfähigkeit dieser Patienten zusammenhängen.4
Einschränkungen
Dieser Artikel weist alle Einschränkungen auf, die mit retrospektiven, nicht-randomisierten Studien verbunden sind. Die geringe Inzidenz dieser Erkrankung bedeutet, dass nur wenige Patienten einem Eingriff unterzogen wurden, was die statistische Aussagekraft der Ergebnisse einschränkt.
Da diese Übersichtsarbeit einen langen Erfahrungszeitraum abdeckt, waren die ersten Patienten, die ohne Kreislaufstillstand behandelt wurden, und die späteren Patienten, die mit antegrader zerebraler Perfusion behandelt wurden, nicht zeitgleich mit den anderen genannten zerebralen Schutzmethoden. Die letzte Methode (antegrade zerebrale Perfusion) wurde bei einer kleinen Stichprobe (16 Patienten) angewandt, was die statistische Signifikanz der Ergebnisse einschränkt.
ZUSAMMENFASSUNG
Die Operation einer akuten Aortendissektion führt zu akzeptablen Kurz- und Langzeitergebnissen, und bei den meisten Patienten sollte ein Notfalleingriff angezeigt sein.
Schwere Aortenregurgitation ist mit einem hohen Risiko einer frühen Reintervention verbunden, was ein aggressives Management der Aortenklappe während der Erstoperation rechtfertigt.
Die antegrade zerebrale Perfusion hat das Konzept des Kreislaufstillstands verändert und die Langzeitprognose dieser Patienten verbessert. Wir sind der Ansicht, dass die Anwendung der antegraden zerebralen Perfusion bei der Operation der akuten Aortendissektion die Prognose dieser Patienten verbessern könnte, auch wenn noch Erfahrungen mit umfangreicheren Serien erforderlich sind.
ABBREVIATIONS
CT: Computertomographie
TND: temporäre neurologische Dysfunktion