Einführung
Spontaner koronarer Vasospasmus ist mit Veränderungen der Aktivität des autonomen Nervensystems1 (sympathovagales Ungleichgewicht) und endothelialer Dysfunktion2,3 (reduzierte Stickoxid-Bioverfügbarkeit) verbunden. Sie gilt als pathophysiologischer Mechanismus hinter der varianten oder Prinzmetal-Angina und tritt bei 1-5 % der diagnostischen Verfahren und perkutanen Eingriffe auf, da diese den Koronarspasmus durch eine Endothelverletzung oder ein Trauma auslösen oder verschlimmern können.4 Ort, Verteilung und Schweregrad der Angina pectoris bestimmen den Schweregrad der klinischen Situation, die Myokardinfarkt, schwere Arrhythmien, kardiogenen Schock und sogar den Tod umfassen kann.5 Die Behandlung in der akuten Phase basiert auf gefäßerweiternden Mitteln für die Koronararterien.
Fallbericht
Ein 50-jähriger Mann, Raucher, Hypertoniker, mit chronischer Nierenerkrankung und regelmäßiger Dialyse, aber ohne Vorgeschichte von Herzerkrankungen, Kokainkonsum, Synkopen oder kardiovaskulären Ereignissen, wurde wegen Brustschmerzen in Ruhe von kurzer Dauer eingeliefert, die während einer abendlichen Dialysesitzung auftraten.
Bereits in den Monaten zuvor war er wegen ähnlicher Episoden zur invasiven Koronarangiographie überwiesen worden, obwohl in der Myokardperfusionsszintigraphie kein Hinweis auf eine signifikante Ischämie gefunden worden war.
Bei seiner Ankunft in der Notaufnahme war er fast völlig asymptomatisch (nur Restschmerzen) und wurde wegen instabiler Angina pectoris aufgenommen (keine signifikanten EKG-Veränderungen und negative Marker für Myokardnekrose). Die globale und segmentale linksventrikuläre systolische Funktion war erhalten.
Die Risikostratifizierung für Myokardinfarkt/Tod war: (a) GRACE-Score: 5 % im Krankenhaus und 13 % nach 6 Monaten; (b) TIMI-Score: 5 % nach 14 Tagen.
Am folgenden Tag wurde eine Herzkatheteruntersuchung durchgeführt, die fokale Typ-A-Läsionen in der proximalen linken anterioren absteigenden Arterie (LAD) und der mittleren Zirkumflexarterie ergab (Abb. 1).
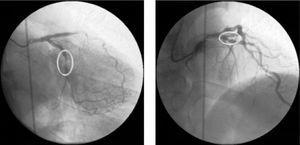
Diagnostische Koronarangiographie in den Ansichten rechts anterior oblique 20°, kaudal 20° und rechts anterior oblique 10°, kranial 40°, mit angiographischen Läsionen, die einer kritischen Stenose in der proximalen linken anterioren absteigenden Arterie und einer schweren Stenose in der mittleren Zirkumflexarterie entsprechen.
An beiden Gefäßen wurde eine Ad-hoc-Angioplastie mit direktem Stenting durchgeführt (Abb. 2), wobei intrakoronare Standardgeräte (3,0mm×12mm in der proximalen LAD und 3.0mm×15mm in der Arteria circumflexa).
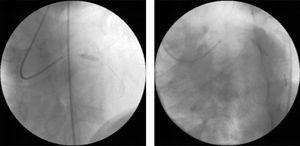
Perkutane Koronarintervention mit direktem Stenting der in der diagnostischen Angiographie beobachteten Läsionen: 3mm×12mm DRIVER-Stent in der proximalen linken anterioren absteigenden Arterie (links) und 3mm×15mm DRIVER-Stent in der mittleren Zirkumflexarterie (rechts).
Die angiografische Kontrolle der zuletzt behandelten Läsion (proximale LAD) zeigte ein gutes angiografisches Ergebnis an der Stentimplantationsstelle, aber eine neue Prä-Stent-Läsion war nun in der proximalen Zirkumflexarterie sichtbar (Abb. 3).
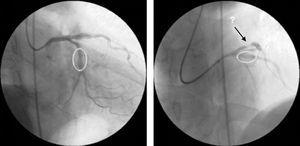
Kontrollkoronarangiographie nach Stenting der proximalen linken anterioren absteigenden Arterie und der mittleren Zirkumflexarterie, die ein gutes angiographisches Ergebnis an den Interventionsstellen und eine neue Läsion in der proximalen Zirkumflexarterie zeigt.
Unmittelbar danach kam es zu einem Abfall des arteriellen Blutdrucks, und das Angiogramm zeigte weitere neue Läsionen und einen verminderten Fluss im gesamten Koronarbaum. Der Patient erlitt einen kardiogenen Schock, und das Koronarangiogramm zeigte eine Kontrastmittelretention an verschiedenen Stellen der linken Koronararterie, vor allem intrastent, und einen distalen TIMI 0-Fluss (Abb. 4A). Es wurden grundlegende und erweiterte lebenserhaltende Maßnahmen eingeleitet, eine temporäre Schrittmacherleitung implantiert (aufgrund eines vollständigen atrioventrikulären Blocks mit anschließender ventrikulärer Asystolie) und eine intra-aortale Ballonpumpe eingesetzt.
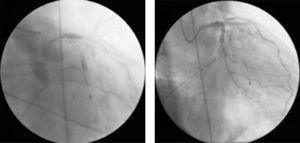
(A) Retention von Kontrastmittel an verschiedenen Stellen des Koronarbaums und abrupte Verringerung des Koronarflusses (TIMI 0/1); (B) Wiederherstellung des Koronarflusses (TIMI 3) und Auflösung des schweren diffusen Vasospasmus im linken Koronarbaum nach Verabreichung von intrakoronarem Verapamil.
Es gab verschiedene mögliche Ursachen für diese Situation, einschließlich Koronardissektion und No-Reflow-Phänomen, aber die wahrscheinlichste in Anbetracht des klinischen und angiographischen Kontextes war ein schwerer diffuser Vasospasmus des Koronarbaums; dementsprechend wurde intrakoronares Verapamil verabreicht, während der Patient noch Wiederbelebungsmaßnahmen durchlief und sich in elektromechanischer Dissoziation befand. Zusammen mit dem übrigen pharmakologischen Arsenal und den Wiederbelebungsmaßnahmen gelang es, einen TIMI-3-Fluss (Abb. 4B), einen Sinusrhythmus und einen Blutdruckanstieg zu erreichen.
Invasive Beatmung und hämodynamische Unterstützung mit einer intraaortalen Ballonpumpe waren 48 Stunden lang erforderlich und führten zu einer progressiven Verbesserung und klinischen Stabilisierung.
Während des Krankenhausaufenthaltes kam es bei der kontinuierlichen EKG-Überwachung zu verschiedenen Episoden von Angina pectoris, die mit einer vorübergehenden ST-Strecken-Hebung einhergingen (Abb. 5) und nach der Verabreichung von Koronarvasodilatatoren wieder abklangen.
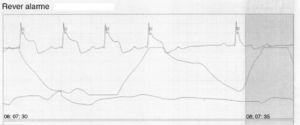
EKG-Kurve, die eine Angina pectoris in Verbindung mit einer vorübergehenden ST-Strecken-Hebung während der kontinuierlichen Überwachung zeigt.
Der Patient wurde nach Hause entlassen, war asymptomatisch und wurde mit Kalziumkanalblockern und Nitraten behandelt. Seitdem wurde er zweimal wegen instabiler Angina pectoris wiedereingewiesen, wobei das klinische Bild ähnlich wie bei der ersten Einweisung war. In beiden Fällen hatte der Patient die empfohlene Therapie ganz oder teilweise abgesetzt.
Beim letzten Krankenhausaufenthalt wurde eine invasive Koronarangiographie wiederholt, die erneut Koronarbefunde ergab, die leicht als neue Läsionen hätten interpretiert werden können, die sich jedoch nach einer aggressiven Behandlung mit intrakoronaren Nitraten zurückbildeten (Abb. 6).
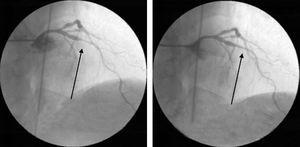
Invasive Koronarangiographie während des letzten Krankenhausaufenthalts, die einen schweren Koronarspasmus der mittleren linken anterioren absteigenden Arterie zeigt, der sich nach der Verabreichung von intrakoronaren Nitraten auflöste.
Diskussion
Patienten mit varianter Angina pectoris zeigen typische Brustschmerzen in Ruhe, die mit einer vorübergehenden ST-Strecken-Hebung einhergehen, hauptsächlich nachts oder am frühen Morgen.6
Die diagnostische Koronarangiographie mit Verabreichung von intrakoronaren Nitraten und gegebenenfalls Kontrastmittelinjektion für eine nichtselektive Katheterisierung schließt in den meisten Fällen einen koronaren Vasospasmus im Gegensatz zu einer obstruktiven atherosklerotischen Erkrankung aus.7
Nicht alle typischen klinischen und bildgebenden Merkmale einer vasospastischen koronaren Herzkrankheit waren bei unserem Patienten bei der Aufnahme vorhanden. Er hatte zwar mehrere anginöse Episoden in Ruhe erlebt, aber fast alle waren während der abendlichen Dialysesitzungen aufgetreten, und es gab keinen Hinweis auf eine signifikante Ischämie in der Myokardperfusionsszintigraphie, die im Monat vor der ersten Krankenhauseinweisung durchgeführt worden war. Diese Befunde könnten als Beleg für die Hypothese einer vasospastischen Angina gewertet werden. Bei der Erstbeurteilung nach der Aufnahme, bei der der Patient noch immer eine Restangina aufwies, zeigten die seriellen Elektrokardiogramme jedoch keine signifikanten ST-T-Veränderungen, und die anfängliche Verabreichung von Nitraten während der diagnostischen Koronarangiographie veränderte das angiographische Erscheinungsbild der beobachteten Läsionen nicht. Die beiden letztgenannten Befunde trugen zu der Entscheidung der Ärzte bei, eine Koronarangioplastie durchzuführen, da sie davon ausgingen, dass es sich um eine fixierte Koronarobstruktion handelte.
Obwohl sich ein koronarer Vasospasmus in der Regel spontan auflöst, können längere Episoden zu Myokardinfarkt, Arrhythmien und plötzlichem Herztod führen. In dem vorgestellten Fall spielte ein koronarer Eingriff eine wichtige Rolle bei der Verschlimmerung des koronaren Spasmus, was zu einem kardiogenen Schock führte8 , und der Tod konnte nur durch eine schnelle Diagnose und angemessene Behandlung verhindert werden.
Die Verabreichung von intrakoronarem Verapamil war vorteilhaft, denn obwohl es bei kardiogenem Schock mit elektromechanischer Dissoziation kontraindiziert ist, war es der Schlüssel zur Lösung des schweren Vasospasmus dieses Patienten und damit zu seinem Überleben.
Wie auch bei unserem Patienten zu sehen war, kann der Vasospasmus an anderen Stellen als dem behandelten Segment und sogar in mehreren Gefäßen wieder auftreten.9
Eine koronare Revaskularisation (ob perkutan oder chirurgisch) ist bei isoliertem Koronarspasmus ohne fixierte Koronarstenose nicht indiziert.2 Die Koronaranatomie unseres Patienten wurde bei den folgenden Einweisungen mit der gebotenen Vorsicht im Lichte der Ereignisse während des ersten Krankenhausaufenthalts und mit großzügigen Dosen intrakoronarer Nitrate erneut untersucht, um eine Differenzialdiagnose zwischen isoliertem Vasospasmus (der tatsächlich bestätigt wurde) und obstruktiver atherosklerotischer Erkrankung zu stellen.
Obwohl in diesem Fall nicht eingesetzt, können intravaskulärer Ultraschall oder optische Kohärenztomographie bei der Charakterisierung der Arterienwand-Atherosklerose wertvoll sein und somit wichtige zusätzliche Informationen über den zu wählenden therapeutischen Ansatz liefern.
Herzrhythmusstörungen sind bei vasospastischen Krisen häufig, insbesondere ein atrioventrikulärer Block und schwere ventrikuläre Arrhythmien.
In den meisten Fällen von varianter Angina pectoris verhindert eine angemessene Behandlung mit Vasodilatatoren neue Episoden von Vasospasmen. Bei refraktärer vasospastischer Angina pectoris, die mit Synkopen und/oder schweren ventrikulären Arrhythmien einhergeht, sollte die Implantation eines Kardioverter-Defibrillators erwogen werden.10
Die Prognose der varianten Angina pectoris ist gut, wenn sie mit normalen Koronararterien einhergeht und gut auf eine Behandlung mit Kalziumkanalblockern oder Nitraten anspricht. Die Inzidenz von Myokardinfarkt, bösartigen Arrhythmien und plötzlichem Tod ist bei diesen Patienten gering.5
Das Fortbestehen der Symptome ist normalerweise mit aktivem Rauchen11 oder suboptimalen Dosen von Anti-Angina-Medikamenten verbunden, was auch in unserem Fall zu beobachten war.
Schlussfolgerungen
Koronarer Vasospasmus ist keine gutartige Entität und kann tödlich enden. Es ist daher unerlässlich, eine wirksame koronare Vasodilatation zu erreichen, für die Verapamil eine gute Wahl sein kann, selbst in den schlimmsten hämodynamischen Szenarien.
Die Verabreichung potenter koronarer Vasodilatatoren (intrakoronare Nitrate oder Verapamil) sollte für eine genaue Beurteilung des Schweregrads angiographischer Läsionen berücksichtigt werden, bevor eine perkutane Intervention durchgeführt wird.
Interessenkonflikte
Die Autoren haben keine Interessenkonflikte zu erklären.