Introduction
Le BCS est un groupe hétérogène de troubles caractérisés par l’obstruction de l’écoulement veineux hépatique à différents niveaux, des petites veines hépatiques (VH) à la jonction de la veine cave inférieure (VCI) et de l’oreillette droite1. Il s’agit d’une maladie rare, dont la prévalence signalée en Chine est de 0,0065 %.2 Le BCS peut être classé en types primaire et secondaire en fonction de sa cause : Le type primaire fait référence à une obstruction congénitale des veines hépatiques ou de la partie hépatique de la VCI. Le type secondaire fait référence à l’obstruction des mêmes structures anatomiques par une tumeur ou, plus fréquemment, par un ou des thrombus chez des patients atteints d’une maladie systémique, généralement des troubles myéloprolifératifs.3 Le type primaire de BCS est plus fréquent dans les pays orientaux et en Afrique, tandis que le type secondaire est plus fréquent dans les pays occidentaux.
La malformation d’Abernethy est un shunt portosystémique anormal congénital rare, décrit pour la première fois par John Abernethy en 1793. Morgan et Superina ont classé le shunt portosystémique extrahépatique congénital en deux types5 : le type I, dans lequel le sang portal est complètement détourné dans la VCI avec absence de la veine porte (VP) et qui est associé à l’insuffisance hépatique et aux tumeurs hépatiques, et le type II, dans lequel la VP est intacte et a donc un meilleur pronostic. Jusqu’en 2016, seuls 101 cas de malformation d’Abernethy avaient été rapportés,6 et aucun n’avait été combiné à une BCS. Nous présentons ici un cas de BCS et de malformation d’Abernethy de type II combinés, diagnostiqués à l’aide d’une échographie duplex et d’une angiographie par tomodensitométrie (CT).
Rapport de cas
Cette étude a été approuvée par le comité d’éthique du premier hôpital affilié de l’université de Zhengzhou. Une femme de 60 ans a été admise au département d’intervention avec une histoire de 10 ans de veines proéminentes de la paroi abdominale, de distension abdominale et de gonflement léger des deux jambes. L’examen physique a révélé de nombreuses veines sous-cutanées proéminentes et dilatées avec un flux ascendant dans la paroi abdominale, un foie et une rate palpables, et un léger œdème des jambes sans varices, pigmentation ou ulcères. L’encéphalopathie hépatique n’était pas évidente. Les valeurs d’ammoniac sanguin et les indices de la fonction hépatique et rénale étaient dans la gamme normale, à l’exception de la numération plaquettaire (33 x 109/L) compatible avec un hypersplénisme léger.
Le scanner préopératoire avec prise de contraste a révélé une atrophie marquée du lobe droit du foie et une hypertrophie compensatoire du lobe gauche, l’absence de masse hépatique et une splénomégalie. Les résultats vasculaires étaient les suivants : une obstruction membraneuse de la VCI avec dilatation des affluents lombaires supérieurs et des veines hémiazygotes/azygotes (Figure 1A) ; une obstruction complète de la VH droite ; une obstruction membraneuse de la VH moyenne et de la VH gauche à l’orifice de la VH (Figure 1B) ; et une veine phrénique et une veine péricardique dilatées, drainant le sang de la VH moyenne et de la VH gauche vers la veine cave supérieure. Les images en phase veineuse portale ont révélé une anastomose latérale de 2 mm de diamètre entre la PV et la VCI (Figure 1C). Les veines spléniques et mésentériques supérieures étaient orientées normalement et se rejoignaient pour former la PV principale. Ces résultats étaient cohérents avec ceux de l’échographie Doppler abdominale (Figure 2). Le diagnostic de malformation d’Abernethy de type II et de BCS a été posé.
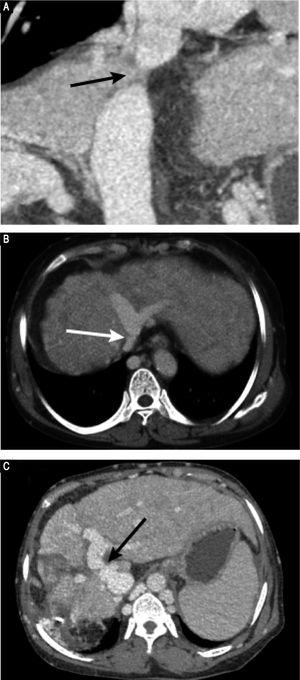
Images tomodensitométriques préopératoires. A. La tomographie-angiographie révèle une obstruction membraneuse de la VCI intrahépatique (flèche). B. La tomodensitométrie axiale en phase porta veineuse révèle que la VH droite ne peut pas être visualisée ; le co-orifice de la VH moyenne et de la VH gauche présente une obstruction membraneuse ; et les veines azygos et hémiazygos sont nettement dilatées (flèche). C. La tomodensitométrie axiale en phase veineuse portale révèle une anastomose latérale (flèche) entre la veine porte et la VCI, une observation compatible avec une malformation d’Abernethy de type II.
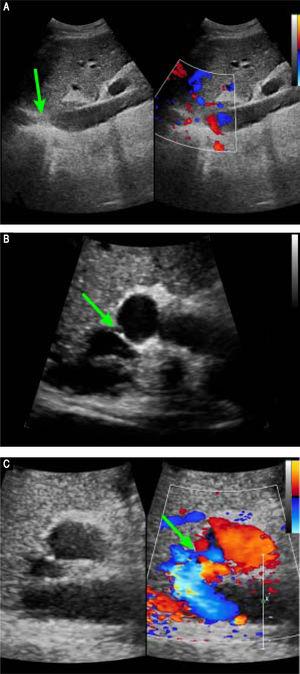
Images échographiques Doppler préopératoires. A. Les images d’échographie abdominale bidimensionnelle et d’échographie Doppler tridimensionnelle révèlent une obstruction membraneuse de la VCI intrahépatique sans flux sanguin (flèche). B. Les images d’échographie bidimensionnelle abdominale et d’échographie Doppler révèlent que le coorifice de la VH moyenne et de la VH gauche présente une obstruction membraneuse et aucun flux sanguin, C. Les images d’échographie bidimensionnelle abdominale et d’échographie Doppler révèlent une connexion anormale (flèche) entre la veine porta et la VCI.
Sur la base de ces résultats, nous avons réalisé une angioplastie percutanée par ballonnet (PTBA) pour la VCI obstruée. Pour la malformation d’Abernethy, nous avons choisi un traitement conservateur car le patient était asymptomatique et le diamètre du shunt était petit. Pour l’intervention de PTBA, nous avons d’abord réalisé une cavagraphie de la veine cave inférieure par la veine fémorale droite pour identifier l’anatomie et l’emplacement de la section obstruée de la VCI (Figure 3A). Ensuite, une aiguille en fil d’acier émoussé, fabriquée par nos soins, a été introduite par voie transfémorale dans la partie distale de l’obstruction pour rompre la membrane obstructive de la VCI. Un fil d’échange super rigide a ensuite été inséré et positionné dans la veine cave supérieure à travers la VCI obstruée. Une PTBA de l’obstruction membranaire de la VCI a été réalisée avec un cathéter à ballonnet de 25 mm de diamètre (Cook Medical, Bloomington, IN, US) (Figure 3B). Après le PTBA, la pression de la VCI avait diminué de 19 à 10 cm H2O, et la cavagraphie de la veine inférieure a révélé un flux sanguin VCI adéquat et l’absence de sténose (Figure 3C).
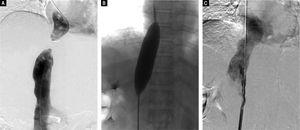
Images d’angiographie par soustraction numérique. A. La cavographie de la veine cave inférieure par l’approche jugulaire et l’approche fémorale révèle une obstruction complète de la VCI intrahépatique, ce qui confirme les résultats de l’échographie Doppler et de l’angiographie CT. B. Dilatation de la VCI obstruée avec un ballonnet de 25 mm de diamètre après rupture réussie de la membrane, C. L’angiographie de la veine cave inférieure immédiatement après l’angioplastie par ballonnet révèle la perméabilité de la VCI sans sténose résiduelle.
L’héparine de bas poids moléculaire (4 100 U/12 h, par voie sous-cutanée) a été administrée immédiatement après la procédure et poursuivie pendant 5 jours. La warfarine (5 mg/jour, par voie orale) a été administrée à partir du deuxième jour pendant un an après l’intervention à un rapport international normalisé de 2-3. Les varices sous-cutanées de la paroi abdominale avaient remarquablement diminué dès le deuxième jour après l’intervention. L’encéphalopathie hépatique n’est survenue à aucun moment depuis l’intervention, et, à 6 mois de suivi, l’échographie Doppler a révélé que la VCI était perméable.
Discussion
Chez notre patient, la VH et la VCI présentaient toutes deux une obstruction membraneuse. L’obstruction de l’HV était compensée par des veines phréniques et péricardiques dilatées, de sorte que le patient ne présentait aucun signe ou symptôme d’hypertension portale, comme l’ascite et les saignements variqueux œsophagiens et gastriques. Comme l’hypertension du VCI était la principale manifestation clinique du patient, seul le VCI obstrué a été traité, et ni la recanalisation de la VH ni la dérivation portosystémique intrahépatique transjugulaire n’ont été utilisées.
Comme le VCI obstrué de notre patient était de type membraneux, le PTBA était le traitement le plus approprié. Nous l’avons effectué, et il a été couronné de succès. La PTBA est le traitement le plus courant du BCS dans les pays asiatiques et africains et s’est avérée efficace chez la plupart des patients, avec le soulagement de l’obstruction veineuse symptomatique et le rétablissement d’un flux veineux normal et la prévention de la maladie hépatique progressive.7 Lorsqu’il y a une sténose résiduelle ou une ré-occlusion des vaisseaux peu de temps après la PTBA, la pose d’un stent peut être un traitement réussi.8
En général, le traitement des malformations congénitales du système porte dépend du type de shunt, des symptômes présentés, des anomalies congénitales coexistantes, de l’insulte hépatique, des complications et de la comorbidité. Le facteur déterminant le plus important semble être le type de lésion.5 Pour les enfants présentant un shunt de type I, une fermeture chirurgicale doit être envisagée, mais si cela n’est pas possible, un suivi étroit est indiqué. Avec l’expérience clinique et les progrès technologiques, de plus en plus de patients deviennent des candidats à la chirurgie. Cependant, aucune stratégie chirurgicale n’a été décrite pour les patients adultes présentant une dérivation de type II. Lorsque ces patients présentent des symptômes graves, comme une encéphalopathie hépatique ou une hémorragie collatérale, le shunt doit être fermé rapidement, ce qui peut contribuer à éviter le développement d’une congestion veineuse mésentérique4,9,10.
Les traitements rapportés des malformations d’Abernathy comprennent les opérations, telles que la fermeture du shunt, la résection du nodule hépatique, la transplantation hépatique, et les traitements interventionnels, tels que l’oblitération percutanée par ballonnet, l’embolisation percutanée par cathéter avec des bobines métalliques ou un bouchon, la pose d’une endoprothèse et la pose d’une endoprothèse.11,12 Ces dernières années, la tendance est à l’utilisation du traitement interventionnel. Pour les raisons susmentionnées, nous avons choisi de ne pas traiter la malformation d’Abernathy de notre patient, mais de surveiller étroitement les résultats cliniques, biochimiques et d’imagerie du patient.
En résumé, nous avons présenté le premier cas que nous connaissons avec une combinaison de BCS et de malformation d’Abernathy de type II en Chine. L’occlusion membraneuse de la VCI a été traitée par PTBA ; la malformation d’Abernathy n’a pas été traitée en raison de son petit diamètre et du statut asymptomatique du patient.
Abréviations
- –
BCS : Syndrome de Budd-Chiari.
- –
CT : tomodensitométrie.
- –
HV : veine hépatique.
- –
IVC : veine cave inférieure.
- –
PTBA : angioplastie percutanée par ballonnet.
- –
PV : veine porte
Conflit d’intérêt
Les auteurs déclarent qu’il n’y a pas de conflit d’intérêt concernant la publication de ce rapport de cas.
Reconnaissances
Nous remercions le Dr Yan Zhang du département d’échographie, et le premier hôpital affilié de l’Université de Zhengzhou pour son aide dans le suivi des patients et la préparation des images échographiques.