INTRODUCTION
Despite progress in diagnostic and surgical techniques and postoperative care, acute type-A aortic dissection continues to be associated with high morbidity and mortality in the short- and long-term. Obecną śmiertelność szpitalną szacuje się na 15%-35%, a 5-letnią przeżywalność na 65%-75%.1-7
Duża częstość występowania udaru mózgu po operacji u tych chorych (10%-20%)3,5,7,8 jest związana z nieodpowiednią ochroną mózgu podczas zatrzymania krążenia, zdarzeniami zatorowymi lub malperfuzją spowodowaną preferencyjnym przepływem przez fałszywe światło podczas perfuzji z użyciem tętnicy udowej.9,10 W ostatnich latach wprowadzenie nowych technik ochrony mózgu, takich jak selektywna antygradacyjna perfuzja mózgowa i kaniulacja tętnicy pachowej, znacznie zmniejszyło częstość występowania tego powikłania.10-17
Celem tego retrospektywnego badania jest opisanie naszego doświadczenia w zakresie operacji ostrego rozwarstwienia aorty typu A – w odniesieniu do śmiertelności szpitalnej, częstości ponownych interwencji i długoterminowego przeżycia – oraz analiza wpływu ochrony mózgu na nasze wyniki.
METODY
W okresie od marca 1990 r. do października 2007 r. 98 kolejnych pacjentów (79 mężczyzn i 19 kobiet) zostało poddanych operacji w naszym szpitalu z powodu ostrego rozwarstwienia aorty typu A. Spośród pacjentów zdiagnozowanych i skierowanych do operacji (103) w tym okresie, 5 zostało wykluczonych; 2 pacjentów z powodu przekroczenia 85 roku życia, a pozostali z powodu nieodwracalnych zmian mózgowych lub trzewnych.
Mediana wieku wynosiła 59 lat. Najczęstszym objawem w chwili rozpoznania był ostry ból w klatce piersiowej. Rozpoznanie potwierdzono za pomocą aortografii w okresie początkowym (18%), echokardiografii przezklatkowej (76%), echokardiografii przezprzełykowej (66%) i tomografii komputerowej (TK) klatki piersiowej (65%). Z wyjątkiem 11 chorych, u których wykonano jedno badanie diagnostyczne, u wszystkich chorych rozpoznanie postawiono przy użyciu 2 lub 3 z tych technik obrazowania w połączeniu (obecnie stosowanym systemem diagnostycznym jest tomografia komputerowa klatki piersiowej z lub bez echokardiografii przezklatkowej oraz śródoperacyjna echokardiografia przezprzełykowa).
Ogółem 91 (93%) chorych poddano operacji w trybie nagłym (w ciągu 24 h), a pozostałych w trybie pilnym (w ciągu 72 h od rozpoznania).
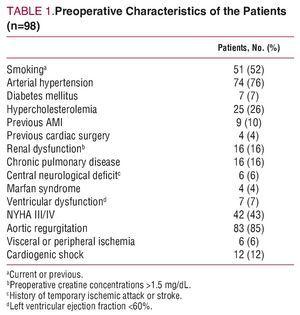
Badania obrazowe wykazały niedomykalność aortalną u 83 chorych (55% z ciężką niedomykalnością). Przedoperacyjną charakterystykę kliniczną i demograficzną przedstawiono w tabeli 1.
Technika operacyjna
Podstawowe pojęcia zabiegu operacyjnego obejmują wymianę aorty wstępującej lub łuku aorty, resekcję pierwotnego rozdarcia i przygotowanie dystalnego zespolenia w czasie zatrzymania krążenia. W ciągu tego 18-letniego okresu nastąpiła stopniowa ewolucja strategii chirurgicznej stosowanej w tej patologii. Początkowo resekowano tylko aortę wstępującą z zaciśnięciem aorty bez zatrzymania krążenia. W 1994 roku wprowadzono zespolenie dystalne z zatrzymaniem krążenia, co jest obecnie techniką stosowaną u wszystkich chorych, przy jednoczesnym zastosowaniu różnych metod protekcji mózgowej. Ostatnio wprowadzono selektywną antygradacyjną perfuzję mózgową przez tętnicę pachową jako metodę ochrony mózgu podczas zatrzymania krążenia (ryc. 1).
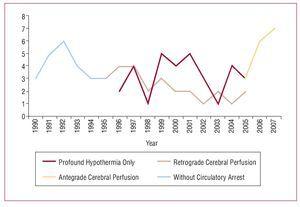
Ryc. 1. Ewolucja strategii chirurgicznej.
Wykonywano ją przez sternotomię pośrodkową, kaniulację tętnicy udowej (82%), kaniulację tętnicy pachowej (16%) lub kaniulację łuku aorty (2%), z powrotem żylnym przez prawy przedsionek (85%) lub żyłę udową (15%) i pomostem krążeniowo-oddechowym. Temperatura ciała była monitorowana przez przełyk i pęcherz moczowy, a głęboka hipotermia została osiągnięta, gdy temperatura pęcherza moczowego osiągnęła 18oC.
Po zaciśnięciu aorty, aorta wstępująca została otwarta wzdłuż i wykonano transekcję nadwieńcową w celu zlokalizowania rozdarcia śródściennego, jeśli takie istnieje, oraz zbadania morfologii i funkcjonowania zastawki aortalnej. Następnie, w głębokiej hipotermii i zatrzymaniu krążenia, aorta wstępująca była rozkręcana i badano cały łuk aorty. U 27% chorych zastosowano wsteczną perfuzję mózgową przez żyłę główną górną (200-300 mL/min). U 16 pacjentów, u których wykonano protekcję mózgową w kierunku wstecznym, użyto prawej tętnicy pachowej (10-15 mL/kg/min), a selektywną perfuzję wykonano przez lewą tętnicę szyjną u wszystkich pacjentów.
Pierwotne rozdarcie zidentyfikowano u 83 pacjentów; było ono zlokalizowane w korzeniu aorty u 14%, aorcie wstępującej u 67% i łuku aorty u 19% pacjentów. Odcinek aorty dotknięty pierwotnym rozdarciem został wycięty i zastąpiony przeszczepem dakronowym Hemashield (Boston Scientific, Massachusetts, USA) zespolonym ciągłym szwem monofilamentowym 4/0, podtrzymywanym przez heterologiczny pasek osierdzia i wzmacniającym proksymalny i dystalny odcinek aorty natywnej za pomocą żelatyny-rezorcyny-formaldehydu (GRF, klej biologiczny; Cardial Laboratories, Saint-Etienne, Francja). W początkowym okresie naszego doświadczenia wymianę segmentu aorty techniką inkluzji (przykrycie rury protezy resekowaną aortą natywną) wykonano u 21 chorych. Obecnie stosuje się technikę interpozycji przeszczepu (wymiana na protezę rurową z całkowitą resekcją aorty natywnej).
Wymianę samej aorty wstępującej wykonano u 61 (63%) chorych, poszerzonej o aortę półbłoniastą u 24 (24%), a o całkowity łuk aorty u 13 (13%). Przez hemiarchę rozumiemy przypadki częściowej resekcji łuku, z wykonaniem jedynie zespolenia dystalnego, bez konieczności reimplantacji pnia nadaortalnego. Trąbę słoniową zastosowano u 6 chorych (podczas całkowitej wymiany łuku aorty wolny odcinek rury protezowej pozostaje w zespoleniu dystalnym zawieszony w aorcie piersiowej zstępującej, co ułatwia ewentualne interwencje w tej okolicy). Zastawkę aortalną oszczędzono poprzez resuspensję przęseł za pomocą szwów monofilamentowych 4/0 wspartych łatą teflonową u 46 chorych (47%), wymieniono u 34 (35%) i reimplantowano u 1 (1%). Gdy zastawka aortalna wymagała wymiany, u 73% chorych wykonano to przy użyciu przeszczepu zastawkowego z reimplantacją tętnic wieńcowych techniką Bentalla. Stan przedoperacyjny zastawki aortalnej przedstawiono w tabeli 2. Po operacji, w przypadkach resuspensji, w śródoperacyjnym badaniu echokardiograficznym przezprzełykowym u 84% chorych stwierdzono prawidłową funkcję zastawki, u 13% łagodną niedomykalność, a u pozostałych umiarkowaną niedomykalność (II/IV).

Średni czas pomostowania krążeniowo-oddechowego wynosił 183 (58) min, czas niedokrwienia 113 (39) min, a czas zatrzymania krążenia 3 (23) min.
W sumie u 24% chorych, stanowiących początkowe przeżycie, nie doszło do zatrzymania krążenia. U pozostałych pacjentów zastosowaną metodą ochrony mózgu była głęboka hipotermia tylko u 32 (33%) chorych, u 26 (27%) dodano wsteczną perfuzję mózgową, a u pozostałych 16 (16%) perfuzję antygrawitacyjną.
Dalsza obserwacja
Wszyscy chorzy, którzy przeżyli, byli poddawani corocznym kontrolnym badaniom klinicznym i echokardiograficznym, a także seryjnym badaniom TK w celu oceny dystalnej aorty. Dane kliniczne uzyskano poprzez osobiste i telefoniczne wywiady z pacjentami, członkami rodziny i lekarzami podstawowej opieki zdrowotnej. Osiągnięto 95% wskaźnik obserwacji (79 pacjentów).
Analiza statystyczna
Do wszystkich analiz użyto programu statystycznego SPSS (wersja 14.0 dla Windows). Przeprowadzono analizę jednoczynnikową zmiennych okołooperacyjnych w celu określenia istotnych statystycznie czynników ryzyka (P
WYNIKI
Śmiertelność szpitalna
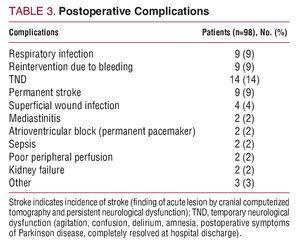
Śmiertelność szpitalna wynosiła 15% (15/98): 6 pacjentów zmarło z powodu krwawienia śródoperacyjnego; 3, niski rzut serca; 2, uszkodzenie neurologiczne; 2, sepsa; i 2 z powodu pooperacyjnej niewydolności wielonarządowej. Tabela 3 przedstawia powikłania pooperacyjne.
Analiza jednoczynnikowa wykazała, że podeszły wiek, dysfunkcja lewej komory, wstrząs kardiogenny, czas pomostowania krążeniowo-oddechowego >200 min, czas zaciskania aorty >130 min i pooperacyjny udar mózgu były czynnikami ryzyka śmiertelności szpitalnej (Tabela 4). Zmienne te poddano analizie wielowariantowej, która wykazała, że wiek podeszły (≥70 lat) (RR=2,85; P=,04) i przedoperacyjny wstrząs kardiogenny (RR=2,6; P=,025) zostały zidentyfikowane jako niezależne predyktory śmiertelności szpitalnej.

Przedoperacyjna dysfunkcja neurologiczna i pierwsze lata doświadczenia (1990-1994) były jedynymi zmiennymi, które były związane z pooperacyjnymi powikłaniami neurologicznymi (Tabela 4) w analizie jednoczynnikowej, ale nie osiągnęły one istotności statystycznej w analizie wieloczynnikowej.
Śmiertelność i specyficzne pooperacyjne powikłania neurologiczne (trwały udar mózgu i przejściowa dysfunkcja neurologiczna) mierzono wśród pacjentów, którzy przeszli zatrzymanie krążenia i tych, którzy tego nie zrobili, i byli stratyfikowani zgodnie z zastosowaną metodą ochrony mózgu (sama głęboka hipotermia lub w połączeniu z perfuzją wsteczną lub wsteczną) (Tabela 5). Nie stwierdzono istotnych statystycznie różnic między żadną z nich.

Dalsza obserwacja
Osiągnięto 95% odsetek obserwacji (79 pacjentów), z medianą 61 (zakres, 1-204) miesięcy. Po wypisie ze szpitala wszyscy pacjenci byli poddawani badaniu echokardiograficznemu po 2 miesiącach, a następnie co roku. W sumie 67% (56/83) chorych wykonano co najmniej 1 badanie TK. Spośród 27 żyjących pacjentów, u których nie wykonano TK, 17 odmówiło badania lub nie zgłosiło się na nie, 4 utracono z badania, a 6 zmarło w trakcie obserwacji, w tym 1 z powodu znanej przyczyny aortalnej (pęknięty tętniak aorty brzusznej).
Tomografia komputerowa wykazała utrzymujące się drożne fałszywe światło w dystalnej części aorty u 71% pacjentów, z których 17% prezentowało postępujące poszerzenie aorty piersiowej i brzusznej.
Ponowna interwencja
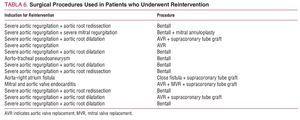
W sumie 13 (16%) pacjentów przeszło ponowną interwencję podczas obserwacji. Przyczyny były następujące: ciężka niedomykalność aortalna i poszerzenie korzenia aorty u 5 pacjentów, ciężka niedomykalność aortalna i redysekcja korzenia aorty u 3, sama ciężka niedomykalność aortalna u 1, ciężka niedomykalność aortalna i mitralna u 1, zapalenie wsierdzia zastawki mitralnej i aortalnej u 1, pseudotętniak aortalno-tchawiczny u 1 oraz przetoka między korzeniem aorty a prawym przedsionkiem u 1. Żaden chory nie był poddany reinterwencji z powodu choroby aorty zstępującej. Zastosowane procedury chirurgiczne przedstawiono w tabeli 6. Śmiertelność szpitalna wyniosła 23% (3/13), 2 chorych zmarło z powodu krwawienia śródoperacyjnego, a 1 z powodu małego rzutu serca.
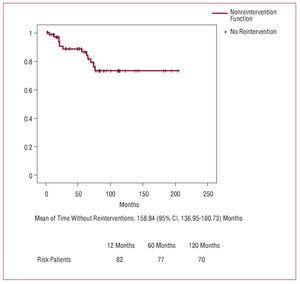
Rysunek 2. Krzywa przeżycia bez interwencji
Long-Term Survival
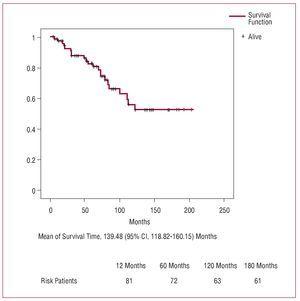
Rysunek 3. Krzywa przeżycia w czasie obserwacji (Kaplan-Meier).

W analizie jednoczynnikowej jako predyktory śmiertelności w czasie obserwacji wykazano podeszły wiek (≥70 lat), technikę włączenia, pooperacyjne TND oraz zastosowanie nieantygrawitacyjnych metod ochrony mózgu (tab. 9). W analizie wieloczynnikowej jedynym istotnym statystycznie niezależnym predyktorem śmiertelności w okresie obserwacji było niestosowanie antyangiogennej protekcji mózgowej (RR=3,1; P=,02).

DYSCYPLINA
Ostre rozwarstwienie aorty typu A jest sytuacją krytyczną, która w większości przypadków wymaga natychmiastowej reakcji klinicznej i interwencji chirurgicznej w trybie nagłym.
Siegal i wsp.18 oszacowali, że u nieleczonych pacjentów ryzyko śmiertelności wzrasta o 1% co godzinę w ciągu pierwszych 48 h i osiąga 70% po 1 tygodniu. Według danych z International Registry of Acute Aortic Syndrome (IRAD),1 śmiertelność wśród pacjentów leczonych zachowawczo wynosi 58%, podczas gdy całkowita śmiertelność chirurgiczna wynosi 24%.
Chociaż w ostatnich latach dokonał się duży postęp w zakresie technik diagnostycznych i chirurgicznych oraz opieki pooperacyjnej, śmiertelność szpitalna jest bardzo zróżnicowana i waha się od 15 do 30%.2,3,19-21 W naszym doświadczeniu śmiertelność szpitalna wynosiła 15%, podobnie jak najlepsze wyniki dotychczasowych serii.4,22
Czynniki predykcyjne śmiertelności szpitalnej pokrywają się z czynnikami występującymi w większości opublikowanych serii.2-4,21 Według danych z IRAD,1 niezależnymi zmiennymi śmiertelności są zaawansowany wiek, hipotensja/wstrząs, wcześniejsza choroba serca oraz przedoperacyjne niedokrwienie nerek, krezki lub mięśnia sercowego. Wyniki te wskazują, że śmiertelność szpitalna jest zwykle związana z przedoperacyjnymi cechami klinicznymi pacjentów, które są trudne do modyfikacji. Rampoldi i wsp.1 wykazali, że u pacjentów niestabilnych śmiertelność chirurgiczna jest co najmniej dwukrotnie wyższa niż u pacjentów stabilnych (31,4% vs 16,7%). Wyniki te ujawniają znaczenie przedoperacyjnej stabilności hemodynamicznej i podkreślają konieczność wykonania operacji w trybie pilnym przed wystąpieniem pogorszenia hemodynamicznego.
W naszej serii jedynymi niezależnymi predyktorami śmiertelności szpitalnej były podeszły wiek (≥70 lat) i przedoperacyjny wstrząs kardiogenny.
Rozległość resekcji chirurgicznej nie została zidentyfikowana jako niezależny czynnik ryzyka śmiertelności szpitalnej; bardziej rozległe resekcje z wymianą łuku aorty nie miały wpływu na wczesne lub późne wyniki. Z drugiej strony inni autorzy proponowali wyłączną resekcję aorty wstępującej, argumentując, że ryzyko związane z bardziej rozległymi resekcjami przewyższa potencjalne korzyści oraz że głównym celem operacji jest przeżycie pacjenta.5
Przyczyna urazu neurologicznego podczas operacji rozwarstwienia aorty jest wieloczynnikowa i może prowadzić do przedłużonego zatrzymania krążenia, zdarzeń zatorowych i słabej perfuzji mózgowej z powodu preferencyjnego przepływu przez fałszywe światło.
Pooperacyjne powikłania neurologiczne są częstą przyczyną zachorowalności i śmiertelności w chirurgii rozwarstwienia aorty, z szacowaną częstością występowania 10%-20%.3,5,7,8
Ergin i wsp.9 oraz Hagl i wsp.10 zwracają uwagę, że pooperacyjny udar mózgu powodują głównie zdarzenia zatorowe w możliwym związku z wsteczną perfuzją z tętnicy udowej, ale nie bezpośrednio z zastosowaną metodą ochrony mózgu, podczas gdy TND wiązałaby się z nieodpowiednią ochroną mózgu. Antegrade cerebral perfusion has been associated with a significant reduction in TND in recent series,10,11,23,24 although its role is less clear in relation to reducing stroke.
Antegrade cerebral perfusion has modified the concept of circulatory arrest in these patients because, strictly speaking, total circulatory arrest is not performed, given that continuous cerebral perfusion is maintained between 500 mL/min and 1000 mL/min. Ponadto kilku autorów zaproponowało, że umiarkowana hipotermia (25oC) byłaby wystarczająca do ochrony mózgu i uniknięcia szkodliwych skutków głębokiej hipotermii.17,25,26 Nasza grupa zastosowała jednak głęboką hipotermię, ponieważ naprawy te są skomplikowane, oczekuje się, że będą trwały długo, a także dlatego, że ta metoda chłodzenia okazała się bardzo skuteczna w ochronie mózgu, jak również innych narządów.17,27,28
Kaniulacja tętnicy szyjnej, zamiast udowej, zmniejsza ryzyko słabej perfuzji trzewnej i mózgowej, remobilizacji skrzeplin z aorty brzusznej i piersiowej w kierunku mózgu, a ponadto przekierowuje przepływ do prawdziwego światła naczynia, zmniejsza prawdopodobieństwo nadmiernego wzrostu ciśnienia podczas zaciskania aorty i ułatwia przywrócenie wstecznej perfuzji dystalnej.12-16 Wszystkie te zalety wydają się wskazywać, że przeciwstronna perfuzja mózgowa przez tętnicę pachową, z wyjątkiem sytuacji, gdy jest ona dotknięta ciężką miażdżycą, jest metodą z wyboru dla ochrony mózgu.10,11,17
W naszej serii, przeciwprądowa perfuzja mózgu za pomocą tętnicy pachowej zmniejszyła częstość występowania TND do 6% i śmiertelność szpitalną do 6% u ostatnich 16 pacjentów, którzy przeszli operację, sugerując, ale nie wykazując, jego rolę w ochronie przed powikłaniami neurologicznymi i towarzyszącą im chorobowością i śmiertelnością. Być może ten brak istotności statystycznej wynika z małej liczby interwencji z użyciem perfuzji antygrawitacyjnej przez tętnicę pachową. Biorąc pod uwagę rzadkość tej interwencji (
W ciągu 10 lat 73,3% pacjentów nie było poddanych ponownej interwencji i wynik ten jest podobny do opublikowanych wyników.3,4,6,29,30 Zastawkę aortalną oszczędzano, gdy tylko było to możliwe, i tylko w przypadku zwyrodnienia zastawki, ektazji annuloaortalnej lub wcześniejszej choroby zastawkowej serca podejmowano decyzję o wykonaniu samej wymiany zastawki lub wymiany korzenia aortalnego (technika Bentalla), procedury, która nie zmieniała śmiertelności szpitalnej.
W naszej serii 77% pacjentów, którzy przeszli ponowną interwencję (13/78), wymagało tego z powodu ciężkiej niedomykalności aortalnej, która występowała wcześniej i była leczona zachowawczo przez resuspensję zastawki podczas pierwotnej interwencji. Przedoperacyjna ostra niedomykalność aortalna i oszczędzanie zastawki aortalnej były właśnie czynnikami determinującymi późną reinterwencję aortalną, co uzasadniałoby agresywne postępowanie z zastawką aortalną podczas pierwotnego zabiegu.6,29 Hagl i wsp.31 zalecali systematyczną wymianę korzenia i zastawki aortalnej (technika Bentalla). Z drugiej strony Estrera i wsp.32 odnotowali akceptowalny poziom trwałości po oszczędzeniu zastawki aortalnej; zwrócili uwagę, że ewentualna ponowna interwencja nie powinna dyktować pierwotnego postępowania i zalecili oszczędzenie zastawki aortalnej w celu uniknięcia przewlekłego leczenia przeciwkrzepliwego i jego ewentualnej roli w braku zakrzepicy fałszywego światła.33
Uważamy, że początkowa prezentacja ciężkiej niedomykalności aortalnej determinuje większe nasilenie dyssekcji, której początek lub zasięg obejmuje korzeń aorty, a zatem agresywne postępowanie z resekcją korzenia aorty i zastawki oraz implantacją przeszczepu zastawki (technika Bentalla) powinno być postępowaniem z wyboru.4,6,29,31 W tych przypadkach resuspensja zastawki, poprzez oszczędzenie korzenia aorty, pozostawia za sobą wewnętrznie chory segment aorty, który stanowi większe ryzyko ponownej dyssekcji i późniejszych powikłań. Opublikowane wyniki dotyczące techniki wymiany korzenia aorty z reimplantacją zastawki aortalnej (technika Davida) są obiecujące i chociaż potrzebna jest długoterminowa ocena, może ona stać się interesującą opcją.33,34
Wśród 56 pacjentów, którzy przeżyli wypis ze szpitala i u których wykonano TK w trakcie obserwacji, tylko u 6 (11%) postępujące poszerzenie w innych regionach aorty było ewidentne ze wskazaniem do operacji: 2 pacjentów z tętniakiem aorty brzusznej, 2 z tętniakiem aorty piersiowo-brzusznej i 2 z tętniakiem aorty piersiowej zstępującej. Spośród tych pacjentów 2 odmówiło ponownej interwencji, a pozostali mieli pewne choroby współistniejące (zaawansowany wiek, poważny deficyt neurologiczny itp.), Które uniemożliwiły procedurę.
Tak niski odsetek ponownych interwencji w dystalnej aorcie jest prawdopodobnie spowodowany wysokim odsetkiem pierwotnych rozdarć intymnych zlokalizowanych podczas interwencji i naszą decyzją o ich resekcji we wszystkich przypadkach. W rzeczywistości, spośród 15 pacjentów, u których nie znaleziono rozdarcia błony wewnętrznej, 60% (9 pacjentów) należało do grupy, która nie została poddana zatrzymaniu krążenia (co uniemożliwia badanie łuku aorty i wyklucza rozdarcie błony wewnętrznej na tym poziomie) i która wykazywała zwiększone ryzyko reinterwencji bliskie granicy istotności statystycznej (P=.06). Tak więc kilku autorów opisuje brak resekcji pęknięcia błony wewnętrznej podczas pierwotnej operacji jako główny czynnik związany z późną reinterwencją w celu poszerzenia aorty piersiowej lub brzusznej.6,30
Ale nasza grupa nie ma doświadczenia w tym zakresie, niektórzy autorzy wskazują, że w danych przypadkach implantacja stentu do aorty piersiowej zstępującej podczas pierwszego lub drugiego zabiegu może poprawić wyniki, zmniejszając częstość ponownych interwencji i wystąpienia powikłań związanych z postępem choroby w dystalnej części aorty.35,36
Aktuarialna krzywa przeżycia po wypisie ze szpitala wskazuje na pewne odsetki porównywalne z opisanymi przez innych autorów.2,3,5,6 Wiek podeszły jest jednym z niezależnych czynników ryzyka śmiertelności podczas obserwacji w większości serii, częściowo ze względu na niską oczekiwaną długość życia w tej grupie chorych.2 Ogólnie rzecz biorąc, istnieje duża zmienność w określaniu niezależnych predyktorów długoterminowego przeżycia. Chiappini i wsp.2 opisali serię 487 pacjentów poddanych interwencji z powodu rozwarstwienia aorty typu A i stwierdzili, że jedynym czynnikiem ryzyka była przedoperacyjna cukrzyca. Erwin i wsp,3 w grupie 315 pacjentów zidentyfikowali zaawansowany wiek i pooperacyjną dializę jako predyktory śmiertelności podczas obserwacji.
W naszej serii stwierdziliśmy, że niestosowanie antygrawitacyjnej ochrony mózgu było predyktorem późnej śmiertelności, wskazując, że chociaż antygrawitacyjna perfuzja nie modyfikowała znacząco początkowych wyników pooperacyjnych, ma duże znaczenie w odniesieniu do późnego przeżycia.
Ergin i wsp9 powiązali pooperacyjną TND z długoterminowym upośledzeniem funkcji mózgu. Pompilio i wsp.37 oceniali wpływ okołooperacyjnych zdarzeń neurologicznych na późną śmiertelność, tzn. chorzy, którzy przeżyli pobyt w szpitalu z powodu urazu neurologicznego, mieli gorsze wskaźniki przeżycia długoterminowego. Fakt ten można tłumaczyć dużym ryzykiem zapalenia oskrzelowo-płucnego, nowych zdarzeń neurologicznych i innych powikłań związanych ze zmniejszoną wydolnością czynnościową tych chorych.4
Ograniczenia
Ten artykuł ma wszystkie ograniczenia związane z retrospektywnymi badaniami nierandomizowanymi. Mała częstość występowania tej choroby oznacza, że niewielu pacjentów poddano interwencji, co ogranicza moc statystyczną wyników.
Ponieważ przegląd obejmuje długi okres doświadczeń, pierwsi pacjenci, którzy byli leczeni bez zatrzymania krążenia, oraz późniejsi pacjenci, którzy byli leczeni z zastosowaniem wstecznej perfuzji mózgowej, nie byli współcześni z innymi wymienionymi metodami ochrony mózgu. Ostatnią metodę (przeciwzatorową perfuzję mózgową) zastosowano w małej próbie (16 chorych), co ogranicza istotność statystyczną wyników.
WNIOSKI
Chirurgia ostrego rozwarstwienia aorty daje akceptowalne wyniki krótko- i długoterminowe, a interwencja w trybie nagłym powinna być wskazana u większości chorych.
Silna niedomykalność aortalna wiąże się z wysokim ryzykiem wczesnej ponownej interwencji, co uzasadniałoby agresywne zarządzanie zastawką aortalną podczas początkowej operacji.
Antegracyjna perfuzja mózgowa zmodyfikowała koncepcję zatrzymania krążenia i poprawiła długoterminowe rokowanie wśród tych pacjentów. Uważamy, że chociaż wymagane jest doświadczenie z bardziej rozległymi seriami, zastosowanie antyegrade mózgowej perfuzji w chirurgii ostrego rozwarstwienia aorty może poprawić rokowanie wśród tych pacjentów.
ABBREVIATIONS
CT: tomografia komputerowa
TND: tymczasowa dysfunkcja neurologiczna
.