Współczesne standardy opieki wymagają od klinicystów zajmujących się zdrowiem psychicznym oceny i zarządzania ryzykiem przemocy u swoich pacjentów w takich miejscach, jak oddziały stacjonarne i izby przyjęć. Jednak istniejąca literatura naukowa dostarcza ograniczonych wskazówek na temat tego, jakie zmienne rzeczywiście zwiększają ryzyko przemocy u pacjentów. Ostatnie badania epidemiologiczne sugerują, że objawy psychotyczne (1,2,3) i nadużywanie substancji (4,5,6) mogą być szczególnie użytecznymi wskaźnikami potencjału przemocy. Jednak badania nad konkretnymi rodzajami objawów psychotycznych, które są związane z potencjałem przemocy, są ograniczone (przegląd – patrz McNiel).
W niniejszym badaniu opisano związek między konkretnym objawem psychotycznym – halucynacjami rozkazującymi – a przemocą w grupie hospitalizowanych pacjentów. Wcześniejsze badania sugerowały pozytywny, choć umiarkowany związek między halucynacjami a przemocą (8,9). Doświadczenie kliniczne sugeruje, że niektórzy pacjenci, którzy mają halucynacje nakazujące im angażowanie się w zachowania agresywne, rzeczywiście się w takie zachowania angażują. Literatura empiryczna dotycząca związku między halucynacjami nakazującymi i przemocą jest niewielka i zawiera wiele sprzecznych wyników. Niektórzy autorzy donoszą, że pacjenci rzadko stosują się do halucynacji rozkazujących (10,11,12,13), podczas gdy inni donoszą, że niekwestionowane posłuszeństwo jest dość powszechne (14).
Kontekst, w którym zjawisko jest badane, wydaje się wpływać na ustalenia dotyczące związku między halucynacjami rozkazującymi a przemocą. Badania przeprowadzone w warunkach psychiatrii sądowej wykazały, że pacjenci oskarżeni o popełnienie przestępstwa często zgłaszają, że głosy kazały im angażować się w czyny przestępcze (15,16). Badania w kontekstach cywilnych wskazały, że pacjenci mogą nie zgłaszać halucynacji rozkazujących, chyba że zostaną o nie specjalnie zapytani (13).
Poprzednie badania na ten temat były ograniczone brakiem równoczesnego uwzględnienia innych korelatów przemocy, takich jak zmienne demograficzne i nadużywanie substancji, stosowaniem niestandaryzowanych miar objawów i przemocy oraz brakiem uwzględnienia zestawów odpowiedzi w ocenie samoopisów halucynacji – to znaczy, że niektórzy ludzie są zmotywowani do wyolbrzymiania lub minimalizowania dewiacyjnych doświadczeń z powodów takich jak wtórny zysk.
Nasze badanie dostarcza informacji na temat związku między halucynacjami rozkazodawczymi a przemocą w grupie pacjentów hospitalizowanych w cywilnym, nie sądowym kontekście. Opisujemy częstość halucynacji dowodzenia w celu wyrządzenia krzywdy innym, wskaźnik zgodności z takimi halucynacjami dowodzenia oraz związek między tym rodzajem halucynacji dowodzenia a zachowaniami agresywnymi. Aby umieścić te doświadczenia halucynacyjne w kontekście innych korelatów przemocy, przedstawiamy również analizy obejmujące zmienne demograficzne, historię nadużywania substancji, inne objawy psychotyczne oraz skłonności do tendencyjności w kierunku społecznej pożądliwości odpowiedzi, które mogą wpływać na samoopisywanie halucynacji przez pacjentów.
Metody
Badanie przeprowadzono na krótkoterminowym oddziale psychiatrycznym w szpitalu uniwersyteckim. W okresie od listopada 1995 do czerwca 1996 roku łącznie 103 pacjentów wypełniło serię kwestionariuszy w ramach większego badania dotyczącego psychopatologii, nastroju i agresji. Podzbiór kwestionariuszy istotnych dla tego raportu jest opisany w następnych rozdziałach. Aby zrekrutować uczestników, kiedy byli wystarczająco stabilni, aby wypełnić kwestionariusze w spójny sposób, zaprosiliśmy wszystkich kwalifikujących się pacjentów do udziału w badaniu trzy dni po przyjęciu lub później, kiedy byli wystarczająco zorganizowani, aby wziąć w nim udział. Uczestnikom zapłacono 10 dolarów za ich udział w większym badaniu.
Po całkowitym opisaniu badania badanym uzyskano świadomą zgodę. Protokół badania został zatwierdzony przez komitet ds. badań nad ludźmi Uniwersytetu Kalifornijskiego w San Francisco. Pacjenci nie kwalifikowali się do udziału, jeśli nie potrafili czytać po angielsku, mieli rozpoznanie demencji, byli w wieku poniżej 18 lat lub byli hospitalizowani przez mniej niż cztery dni.
Środki
Doświadczenia halucynacyjne. Biorąc pod uwagę subiektywną naturę halucynacji poleceń i brak ogólnie przyjętej standaryzowanej miary ich występowania, opracowaliśmy serię pytań o wiarygodności twarzowej, dotyczących różnych rodzajów halucynacji. W tym szerszym wachlarzu treści osadziliśmy dwie pozycje dotyczące konkretnie halucynacji związanych z dowodzeniem: „W ciągu ostatniego roku, jak często słyszał/a Pan/i głosy nakazujące Panu/i krzywdzić innych ludzi?” oraz „W ciągu ostatniego roku, jak często stosował/a się Pan/i do głosów nakazujących Panu/i krzywdzić innych ludzi?”. Pacjenci oceniali każdą pozycję na 5-punktowej skali od 0, nigdy, do 4, bardzo często.
Objawy psychotyczne. Wywiad Badawczy Epidemiologii Psychiatrycznej (PERI) był szeroko stosowany w badaniach nad psychopatologią i wykazał w tym kontekście rzetelność i trafność (2,3,17,18). Podskala objawów psychotycznych PERI (17) zawiera 13 pozycji dotyczących pozytywnych objawów psychotycznych, takich jak kontrola myśli, wprowadzanie myśli, paranoja, nadawanie myśli i wycofywanie myśli. Osoby badane proszone są o ocenę swoich doświadczeń z tymi objawami w ciągu ostatniego roku na 5-punktowej skali od 0, nigdy, do 4, bardzo często.
Przemoc. Ocenialiśmy przemoc za pomocą kwestionariusza opartego na pozycjach ze skali MacArthur Community Violence Instrument (19). Skala MacArthura zawiera pozycje dotyczące różnych zachowań agresywnych i ma udokumentowaną wiarygodność i zasadność w pomiarze zachowań agresywnych u pacjentów psychiatrycznych (6,20), w tym wykazaną zgodność z innymi wskaźnikami przemocy, takimi jak raporty ze źródeł pobocznych (na przykład od członków rodziny i przyjaciół).
W skali przemocy operacyjnie zdefiniowaliśmy zachowania agresywne jako raport o jakimkolwiek akcie agresji fizycznej wobec innych osób lub grożenia innym osobom śmiercionośną bronią w ciągu ostatnich dwóch miesięcy. Definicja ta odpowiada poziomowi 1 i poziomowi 2 przemocy, jak pierwotnie zdefiniowano przez MacArthur Foundation Research Network on Mental Health and Law (20) lub nowszej kategoryzacji „przemocy” i „innych aktów agresywnych” (6).
Pożądanie społeczne. Zmierzyliśmy tendencyjność odpowiedzi na pożądanie społeczne za pomocą 13-itemowej wersji Skali Pożądania Społecznego Marlowe-Crowne’a (21), szeroko stosowanego kwestionariusza. Pozycje zostały pierwotnie wybrane do włączenia do skali, aby opisać zachowania aprobowane kulturowo, które mają niską częstość występowania (22) i nie są związane z psychopatologią. Kwestionariusz ten był często używany w celu umożliwienia interpretacji odpowiedzi na środki samoopisowe, biorąc pod uwagę ogólne tendencje osób do opisywania siebie w sposób, który jest lub nie jest aprobowany przez społeczeństwo.
Charakterystyka demograficzna i diagnostyczna. Dokonaliśmy przeglądu kart medycznych pacjentów w celu uzyskania informacji na temat charakterystyki demograficznej i rozpoznań klinicznych.
Analiza danych
Analiza chi kwadrat, skorygowana o ciągłość, została wykorzystana do oceny związku między halucynacjami dowodzenia a przemocą. Wielowariantowa regresja logistyczna została użyta do określenia związku między halucynacjami dowodzenia a przemocą przy jednoczesnym uwzględnieniu innych korelatów przemocy.
Wyniki
Charakterystyka grupy badanej
Z 103 uczestników badania, 61 (59,2 procent) było mężczyznami. Sixty-one (59,2 procent) były białe, 22 (21,4 procent) były African American, i 20 (19,4 procent) były z innych środowisk etnicznych. Średni±SD wiek wynosił 40,7±13,6 lat (zakres, 18 do 84 lat). Pięćdziesięciu siedmiu pacjentów (55,3 procent) nigdy nie było w związku małżeńskim; 30 (29,1 procent) było w separacji, rozwiedzionych lub owdowiałych, a 16 (15,5 procent) było w związku małżeńskim lub żyło z partnerem.
Na podstawie DSM-IV diagnozy wykresu, 21 (20,4 procent) miał zaburzenia schizofreniczne, 13 (12.6 procent) miało inne zaburzenia psychotyczne, 11 (10,7 procent) miało zaburzenie dwubiegunowe (epizod maniakalny), 44 (42,7 procent) miało inne zaburzenia nastroju, 30 (29,1 procent) miało zaburzenia związane z substancjami, 13 (12,6 procent) miało zaburzenia osobowości, 11 (10,7 procent) miało zaburzenia dostosowania, a siedem (6,8 procent) miało inne zaburzenia. (Całkowita liczba przekracza 103 z powodu współwystępowania.) Czterdziestu sześciu pacjentów (44,7 procent) zgłosiło, że zaangażowali się w agresywne zachowanie w ciągu dwóch miesięcy przed przyjęciem do szpitala.
Stopień halucynacji dowodzenia
Trzydziestu jeden pacjentów (30,1 procent) zgłosiło, że słyszało głosy mówiące im, aby skrzywdzić innych w ciągu ostatniego roku-czterech słyszało takie głosy bardzo często, siedmiu słyszało je często, 12 czasami, a ośmiu prawie nigdy. Dwudziestu trzech pacjentów (22,3%) przyznało, że stosowali się do głosów nakazujących im krzywdzić innych ludzi – pięciu przyznało, że stosowało się do nich często, dziewięciu czasami, a dziewięciu prawie nigdy. Pacjenci, którzy zgłosili, że doświadczyli halucynacji nakazujących im krzywdzić innych, stanowili podgrupę pacjentów, którzy mieli halucynacje. Pięćdziesięciu siedmiu pacjentów (55,3 procent) zgłosiło, że słyszało rzeczy, których inni mówią, że nie słyszą, a 52 (50,4 procent) powiedziało, że miało wizje lub widziało rzeczy, których inni ludzie mówią, że nie widzą.
Halucynacje poleceń i przemoc
Aby ocenić związek między halucynacjami poleceń i przemocą, grupę badaną podzielono na tych, którzy zgłaszali i tych, którzy nie zgłaszali, że mieli jakiekolwiek halucynacje poleceń w celu skrzywdzenia innych. Pacjenci, u których występowały halucynacje nakazowe w celu wyrządzenia krzywdy innym, istotnie częściej zgłaszali historię przemocy w ciągu dwóch miesięcy przed przyjęciem do szpitala. Dwadzieścia jeden z 31 pacjentów (67,7 procent), którzy zgłosili, że słyszeli głosy nakazujące im krzywdzić innych, zgłosili również niedawną historię przemocy, w porównaniu z 25 z 72 pacjentów (34,7 procent), którzy nie mieli gwałtownych halucynacji rozkazujących (χ2=8,27, df=1, p=.004).
Aby umieścić związek między halucynacjami rozkazującymi a przemocą w kontekście, przeprowadziliśmy dodatkowe analizy związku między przemocą a innymi zmiennymi, które wcześniejsze badania sugerowały, że są związane z przemocą. Korelacje tau Kendalla wykazały, że przemoc była związana z wyższym poziomem objawów psychotycznych mierzonych za pomocą PERI (tau=.35, p<.001), obecnością zaburzeń związanych z substancjami (tau=.24, p<.02) i płcią męską (tau=.23, p<.03), ale nie z wiekiem (tau=.15, ns). Pacjenci, którzy zgłaszali przemoc, mieli tendencję do uzyskiwania niższych wyników w Skali Pożądania Społecznego Marlowe-Crowne (tau=-.24, p<.004).
Analizy regresji logistycznej
Wykorzystaliśmy wielowymiarową analizę regresji logistycznej w celu określenia związku między halucynacjami rozkazującymi a przemocą, gdy inne korelaty przemocy są również brane pod uwagę. W szczególności przeprowadziliśmy regresję logistyczną z wymuszonym wejściem, w której obecność lub brak przemocy przewidywano na podstawie obecności omamów nakazujących krzywdzenie innych, obecności zaburzeń związanych z substancjami, wieku, płci i wyniku w Skali Pożądania Społecznego Marlowe-Crowne’a.
Jak pokazano w Tabeli 1, obecność omamów nakazujących była istotnym predyktorem przemocy. Obliczenie ilorazów szans wykazało, że pacjenci, którzy doświadczyli halucynacji dowodzenia, byli ponad dwukrotnie bardziej narażeni na przemoc. Wśród zmiennych kontrolnych, obecność zaburzeń związanych z substancjami przewidywała przemoc, podobnie jak płeć męska i niski poziom uprzedzeń społecznych.
Aby ustalić, czy halucynacje rozkazujące przyczyniły się do przewidywania przemocy, nawet gdy analiza kontrolowała rozpoznanie zaburzenia schizofrenicznego lub zaburzenia dwubiegunowego (epizodu maniakalnego), przeprowadziliśmy pomocnicze analizy regresji logistycznej, które obejmowały obecność lub brak tych rozpoznań. W tych dodatkowych analizach halucynacje rozkazujące nadal były istotnym (p<.05) predyktorem przemocy, co sugeruje, że znaczenie tego objawu dla ryzyka przemocy nie jest redundantne z diagnozą.
Jednakże, gdy przeprowadziliśmy dodatkową analizę regresji logistycznej, która obejmowała zakres wszelkich objawów psychotycznych, mierzonych za pomocą podskali objawów psychotycznych PERI, halucynacje rozkazujące nie miały już istotnego udziału w określaniu ryzyka przemocy w porównaniu z innymi predyktorami. Stąd, chociaż halucynacje rozkazujące wydają się być wiarygodnie związane z zachowaniami agresywnymi, związek ten występuje w kontekście innych pozytywnych objawów psychotycznych, które również wiążą się z przemocą. Ta współliniowość może reprezentować związek między przemocą a leżącym u jej podstaw procesem chorobowym, który jest związany zarówno z halucynacjami rozkazującymi, jak i innymi pozytywnymi objawami psychotycznymi.
Dyskusja
As health care moves towards a greater emphasis on evidence-based practice, clinicians are increasingly expected to have a scientific basis for their opinions and decisions (23). Podobnie, od zeznań dotyczących zdrowia psychicznego w środowisku sądowym coraz częściej oczekuje się, że będą one miały możliwe do udowodnienia podstawy naukowe (24). Kliniczna ocena ryzyka wystąpienia przemocy u pacjentów wymaga uwzględnienia różnych zmiennych demograficznych, historii osobistej, klinicznych i sytuacyjnych (7,19,25). Halucynacje rozkazodawcze są jedną ze zmiennych klinicznych, która jest powszechnie akceptowana w lore profesjonalnym jako czynnik ryzyka przemocy, mimo niespójnej bazy danych naukowych. Niniejsze badanie dostarcza danych odnoszących się do tego szeroko rozpowszechnionego przekonania.
Nasze ustalenia sugerują, że w jednostce, w której większość pacjentów jest cywilnie zobowiązana, kiedy pacjenci są pytani konkretnie o halucynacje dowodzenia w celu skrzywdzenia innych, dość powszechnie zgłaszają, że mieli takie doświadczenia. Mniej więcej jedna czwarta pacjentów w naszej grupie badawczej przyznała, że w ciągu ostatniego roku miała halucynacje nakazujące krzywdzenie innych. Wcześniejsze badania z udziałem hospitalizowanych pacjentów sądowych (14) i dobrowolnych pacjentów ambulatoryjnych (13) sugerowały, że kiedy ankieterzy pytają specjalnie o halucynacje rozkazujące, zgłaszane są wyższe wskaźniki niż w rutynowych ocenach klinicznych.
Znaczna część pacjentów w naszym badaniu zgłaszała zgodność z halucynacjami rozkazującymi do krzywdzenia innych, a pacjenci, którzy zgłaszali halucynacje rozkazujące, zgłaszali wyższe wskaźniki przemocy niż inni pacjenci. Związek między halucynacjami rozkazującymi a przemocą utrzymywał się nawet wtedy, gdy w analizie kontrolowano zmienne demograficzne, nadużywanie substancji i zestawy odpowiedzi na społeczną pożądliwość. W naszej grupie badawczej zarówno omamy nakazujące, jak i inne objawy psychotyczne były związane z przemocą, ale omamy nakazujące krzywdzenie innych nie wyłoniły się jako jednoznacznie związane z przemocą, gdy inne pozytywne objawy psychotyczne były brane pod uwagę jednocześnie.
Poprzednie badania sugerowały, że pacjenci są bardziej skłonni do stosowania się do omamów nakazujących, jeśli są one związane ze współistniejącymi przekonaniami urojeniowymi (26). Chociaż nasze metody nie pozwalały na bezpośrednie zbadanie tej możliwości, nasze wyniki były zgodne z istnieniem wspólnych procesów leżących u podstaw związku między przemocą a zarówno halucynacjami rozkazującymi, jak i innymi objawami psychotycznymi.
Niektóre z mieszanych wyników wcześniejszych badań nad halucynacjami rozkazującymi i przemocą mogły wynikać raczej z niejasnego zdefiniowania predyktora (na przykład, jakiekolwiek halucynacje rozkazujące versus brak) niż ze szczególnego skupienia się na halucynacjach rozkazujących w celu wyrządzenia krzywdy innym. Poza siłą zaobserwowanej przez nas korelacji między halucynacjami rozkazującymi a przemocą, jest pod pewnymi względami oczywiste, że klinicyści muszą uważnie oceniać potencjał przemocy u każdego pacjenta, który zgłasza takie objawy. Jeśli pacjent zgłasza, że głosy wydają polecenia, aby skrzywdzić konkretne osoby, to jego komunikacja o takich doświadczeniach może być na kontinuum z groźbami. W konsekwencji, raport pacjenta o halucynacjach nakazujących krzywdzenie innych osób może skłonić klinicystę do rozważenia różnych działań mających na celu ochronę ofiar przed niebezpieczeństwem związanym z groźbą przemocy (27).
W naszym badaniu podkreślaliśmy raczej objawy niż diagnozy jako wskaźniki psychopatologii, ponieważ badania sugerują, że ostre objawy są bardziej specyficznie związane z przemocą niż diagnozy (28). Związek ten może wynikać z faktu, że w przebiegu wielu poważnych zaburzeń psychicznych występują na przemian epizody zaostrzenia i okresy remisji. W okresach remisji diagnoza może mieć niewielki związek z przemocą. Kiedy przeprowadziliśmy analizy, które kontrolowały diagnozę, związki między halucynacjami rozkazującymi a przemocą utrzymywały się.
Dodatkowo, samoopisywanie przez pacjentów halucynacji rozkazujących ma komponent interakcyjny, na który może wpływać kontekst, w którym pacjent jest oceniany. Halucynacje dowodzenia są subiektywnymi doświadczeniami i dlatego mogą być szczególnie podatne na niedokładne samo-raportowanie z powodu wpływów motywacyjnych, takich jak chęć przyjęcia do szpitala lub wypisania ze szpitala lub zmniejszenia surowości sankcji karnych. Nasze ustalenia sugerują, że kiedy analiza kontroluje skłonności do reagowania w sposób społecznie pożądany (social desirability response bias), czyli ogólną tendencję do popierania zachowań aprobowanych kulturowo, halucynacje rozkazujące korelują z przemocą. Jednakże klinicysta musi nadal brać pod uwagę kontekst, w jakim zgłaszane są halucynacje rozkazu, aby oszacować prawdziwość samoopisu (29).
Jednym z możliwych ograniczeń naszego badania był jego retrospektywny projekt. Przyszłe badania z prospektywnymi projektami byłyby pomocne w ocenie znaczenia predykcyjnego omamów rozkazujących, chociaż takie badania byłyby skomplikowane przez fakt, że klinicyści są zobowiązani do leczenia takich objawów psychotycznych. W zakresie, w jakim takie leczenie jest skuteczne, pozorne znaczenie predykcyjne halucynacji rozkazujących może być zmniejszone.
Innym możliwym ograniczeniem naszego badania było użycie kwestionariuszy do pomiaru zachowań i objawów przemocy. Raporty własne, jednakże, były coraz częściej używane jako wskaźniki zachowań agresywnych w badaniach (2,6,30) i przyniosły znacznie wyższe wskaźniki przemocy niż wskaźniki instytucjonalne, takie jak wskaźniki aresztowań, prawdopodobnie dlatego, że agresywni pacjenci psychiatryczni często są hospitalizowani zamiast aresztowani. Narzędzie MacArthur Community Violence Instrument zostało pierwotnie opracowane w formacie wywiadu. Jednakże ustalenie, że około połowa pacjentów w naszym badaniu kwestionariuszowym zgłosiła niedawną historię przemocy, jest podobne do wskaźników przemocy stwierdzonych przez innych, którzy używali formatu opartego na wywiadzie z niedawno wypisanymi pacjentami cywilnymi (6,31). Ponadto badania psychometryczne nad Skalą Taktyki Konfliktu, szeroko stosowaną poprzedniczką instrumentu MacArthura, wykazały porównywalność metod wywiadu i kwestionariusza w podawaniu pozycji oceniających zachowania agresywne (31,32).
Ale PERI, miara objawów psychotycznych, została opracowana jako instrument oparty na wywiadzie, aby umożliwić ocenę objawów u niepiśmiennych respondentów (33), wszyscy nasi badani wykazali się umiejętnością czytania. Inne badania, takie jak przeprowadzone przez Grahama (34) oraz McNiela i innych (35), wykazały, że metody kwestionariuszowe są ważnymi miarami objawów u pacjentów psychiatrycznych, w tym u wielu z objawami psychotycznymi. Można sobie wyobrazić, że uwzględnienie pozycji dotyczących przemocy i objawów w kwestionariuszach, w przeciwieństwie do wywiadów, mogło wpłynąć na wyniki. Jednak spójność naszych ustaleń z oczekiwaniami opartymi na wcześniejszych badaniach oraz uwzględnienie miary błędu odpowiedzi wynikającego ze społecznej pożądliwości prawdopodobnie złagodziły ten potencjalny problem.
Wnioski
Wyniki badania są wystarczająco spójne, aby zasugerować kliniczną użyteczność pytania klinicystów o halucynacje rozkazujące, oprócz oceny innych czynników ryzyka, podczas oceny potencjału przemocy u pacjentów z poważnymi zaburzeniami psychicznymi.
Podziękowania
Badania te były częściowo finansowane przez grant Komitetu Oceny Badań i Alokacji z Uniwersytetu Kalifornijskiego w San Francisco. Autorzy dziękują Lindzie Trettin za jej pomoc.
Autorzy są związani z wydziałem psychiatrii na Uniwersytecie Kalifornijskim, San Francisco. Adresy korespondencyjne do dr McNiel, Langley Porter Psychiatric Institute, University of California, 401 Parnassus Avenue, San Francisco, California 94143-0984. Części tej pracy zostały przedstawione na Międzynarodowym Kongresie Prawa i Zdrowia Psychicznego, który odbył się w dniach 28 czerwca – 3 lipca 1998 roku w Paryżu, we Francji.
Tabela 1. Model regresji logistycznej zmiennych przewidujących stosowanie przemocy przez 103 pacjentów1
1 Model χ2=2487 , df=5, p<.001
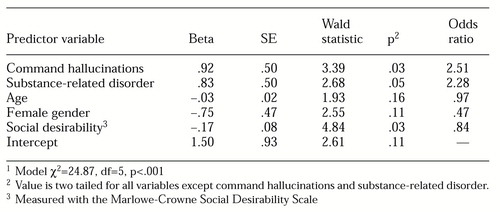
Tabela 1. Model regresji logistycznej zmiennych przewidujących stosowanie przemocy przez 103 pacjentów1
1 Model χ2=2487 , df=5, p<.001
1. Link BG, Andrews H, Cullen FT: Gwałtowne i nielegalne zachowanie pacjentów psychiatrycznych ponownie rozpatrzone. American Sociological Review 57:275-292, 1992Crossref, Google Scholar
2. Swanson JW, Borum R, Schwartz MS, et al: Objawy i zaburzenia psychotyczne a ryzyko zachowań agresywnych w społeczności. Criminal Behavior and Mental Health 6:317-338, 1996Crossref, Google Scholar
3. Link BG, Monahan J, Steuve A, et al: Real in their consequences: a sociological approach to understanding the association between psychotic symptoms and violence. American Sociological Review 64:316-332, 1999Crossref, Google Scholar
4. Swanson JW, Holzer CE, Ganju VK, et al: Violence and psychiatric disorder in the community: evidence from the Epidemiologic Catchment Area surveys. Hospital and Community Psychiatry 41:761-770, 1990Abstract, Google Scholar
5. Swartz MS, Swanson JW, Hiday VA, et al: Przemoc i ciężka choroba psychiczna: skutki nadużywania substancji i nieprzestrzegania leków. American Journal of Psychiatry 155:226-231, 1998Abstract, Google Scholar
6. Steadman HJ, Mulvey EP, Monahan J, et al: Przemoc ze strony osób wypisanych z ostrych psychiatrycznych placówek stacjonarnych i innych w tych samych dzielnicach. Archives of General Psychiatry 55:393-401, 1998Crossref, Medline, Google Scholar
7. McNiel DE: Correlates of violence in psychotic patients. Psychiatric Annals 27:683-690, 1997Crossref, Google Scholar
8. McNiel DE: Halucynacje i przemoc, w Violence and Mental Disorder: Developments in Risk Assessment. Edited by Monahan J, Steadman HJ. Chicago, University of Chicago Press, 1994Google Scholar
9. Volavka J, Laska E, Baker S, et al: Historia zachowań agresywnych i schizofrenia w różnych kulturach: analizy oparte na badaniu WHO dotyczącym determinantów wyników ciężkich zaburzeń psychicznych. British Journal of Psychiatry 171:9-14, 1997Crossref, Medline, Google Scholar
10. Goodwin DW, Alderson P, Rosenthal R: Znaczenie kliniczne halucynacji w zaburzeniach psychicznych: badanie 116 pacjentów z halucynacjami. Archives of General Psychiatry 24:76-80, 1971Crossref, Medline, Google Scholar
11. Hellerstein D, Frosch W, Koenigsberg HW: Znaczenie kliniczne halucynacji dowodzenia. American Journal of Psychiatry 144:219-221, 1987Link, Google Scholar
12. Cheung P, Schweitzer I, Crowley K, et al: Przemoc w schizofrenii: rola halucynacji i urojeń. Schizophrenia Research 26:181-190, 1997Crossref, Medline, Google Scholar
13. Zisook, S, Byrd D, Kuck J, et al: Command hallucinations in outpatients with schizophrenia. Journal of Clinical Psychiatry 56:462-465, 1995Medline, Google Scholar
14. Rogers R, Gilles JR, Turner RE, et al: Prezentacja kliniczna halucynacji dowodzenia w populacji sądowej. American Journal of Psychiatry 147:1304-1307, 1990Link, Google Scholar
15. Rogers R, Nussbaum D, Gillis R: Halucynacje dowodzenia i przestępczość: kliniczny dylemat. Bulletin of the American Academy of Psychiatry and the Law 16:251-258, 1988Medline, Google Scholar
16. Thompson JS, Stuart GL, Holden CE: Halucynacje dowodzenia i prawna niepoczytalność. Forensic Reports 5:462-465, 1992Google Scholar
17. Dohrenwend BP, Shrout PE, Egri G, et al: Niespecyficzny dystres psychologiczny i inne wymiary psychopatologii: środki do stosowania w populacji ogólnej. Archives of General Psychiatry 37:1229-1236, 1980Crossref, Medline, Google Scholar
18. Link BG, Steuve A: Objawy psychotyczne i agresywne/nielegalne zachowanie pacjentów psychiatrycznych w porównaniu z kontrolami społecznymi, w Violence and Mental Disorder: Developments in Risk Assessment. Edited by Monahan J, Steadman HJ. Chicago, University of Chicago Press, 1994Google Scholar
19. Monahan J, Steadman HJ (eds): Violence and Mental Disorder: Developments in Risk Assessment. Chicago, University of Chicago Press, 1994Google Scholar
20. Steadman HJ, Monahan J, Appelbaum PS, et al: Designing a new generation of risk assessment research, ibidGoogle Scholar
21. Crowne DP, Marlowe D: Nowa skala społecznej pożądliwości niezależna od psychopatologii. Journal of Consulting and Clinical Psychology 24:349-354, 1960Crossref, Google Scholar
22. Reynolds WM: Rozwój rzetelnych i ważnych form Skali Pożądania Społecznego Marlowe-Crowne. Journal of Clinical Psychology 38:119-125, 1982Crossref, Google Scholar
23. Grupa robocza Evidence-Based Medicine: Medycyna oparta na dowodach: nowe podejście do nauczania praktyki lekarskiej. JAMA 268:2420-2425, 1992Crossref, Medline, Google Scholar
24. Daubert przeciwko Merrell-Dow Pharmaceuticals, Inc, 113 US Sup Ct 2786, 1993Google Scholar
25. Tardiff K: Concise Guide to Assessment and Management of Violent Patients, 2nd ed. Washington, DC, American Psychiatric Press, 1996Google Scholar
26. Junginger J: Halucynacje dowodzenia i przewidywanie niebezpieczeństwa. Usługi psychiatryczne 46:911-914, 1995Link, Google Scholar
27. McNiel DE, Binder RL, Fulton FM: Zarządzanie groźbami przemocy w ramach kalifornijskiego statutu duty-to-protect. American Journal of Psychiatry 155:1097-1101, 1998 (korekta, American Journal of Psychiatry 155:1465, 1998)Google Scholar
28. McNiel DE, Binder RL: Związek między ostrymi objawami psychiatrycznymi, diagnozą i krótkoterminowym ryzykiem przemocy. Hospital and Community Psychiatry 45:133-137 1994Abstract, Google Scholar
29. Resnick PJ: Malingered psychosis, w Clinical Assessment of Malingering and Deception, 2nd ed. Edited by Rogers R. New York, Guilford, 1997Google Scholar
30. Lidz CW, Mulvey EP, Gardner W: Dokładność przewidywań dotyczących przemocy wobec innych. JAMA 269:1007-1011, 1993Crossref, Medline, Google Scholar
31. Straus MA: Podręcznik do skal taktyki konfliktu. Durham, NH, University of New Hampshire, Family Violence Laboratory, 1995Google Scholar
32. Lawrence E, Heyman RE, O’Leary KD: Korespondencja między telefonicznymi i pisemnymi ocenami przemocy fizycznej w małżeństwie. Behavior Therapy 26:671-680, 1995Crossref, Google Scholar
33. Shrout PE, Dohrenwend BP, Levav I: Reguła dyskryminacyjna do przesiewania przypadków o różnych typach diagnostycznych: wstępne wyniki. Journal of Consulting and Clinical Psychology 54:314-319, 1986Crossref, Medline, Google Scholar
34. Graham JR: MMPI-2: Assessing Personality and Psychopathology, 3rd ed. New York, Oxford University Press, 1999Google Scholar
35. McNiel DE, Greenfield TK, Attkisson CC, et al: Factor structure of a brief symptom checklist for acute psychiatric inpatients. Journal of Clinical Psychology 45:66-72, 1989Crossref, Medline, Google Scholar
.