Padrões contemporâneos de atendimento requerem que os clínicos de saúde mental avaliem e gerenciem o risco de violência de seus pacientes em ambientes como unidades de internação e salas de emergência. Entretanto, a literatura de pesquisa existente fornece orientações limitadas sobre quais variáveis realmente aumentam o risco de violência dos pacientes. Estudos epidemiológicos recentes sugerem que sintomas psicóticos (1,2,3) e abuso de substâncias (4,5,6) podem ser indicadores particularmente úteis do potencial de violência. Entretanto, as pesquisas sobre os tipos específicos de sintomas psicóticos relacionados ao potencial de violência são limitadas (ver McNiel para uma revisão).
Este estudo descreve a relação entre um sintoma psicótico específico – alucinações de comando – e a violência em um grupo de pacientes hospitalizados. Pesquisas anteriores sugeriram uma associação positiva, embora modesta, entre alucinações e violência (8,9). A experiência clínica sugere que alguns pacientes que têm alucinações que os obrigam a se envolver em comportamentos violentos se envolvem em tais comportamentos. A literatura empírica sobre a relação entre alucinações de comando e violência é pequena e contém resultados amplamente conflitantes. Alguns autores relatam que pacientes raramente obedecem a alucinações de comando (10,11,12,13), enquanto outros relatam que a obediência inquestionável é bastante comum (14).
O contexto em que o fenômeno é estudado parece influenciar os achados sobre a relação entre alucinações de comando e violência. Estudos em ambientes psiquiátricos forenses têm descoberto que pacientes acusados de crimes frequentemente relatam que vozes lhes dizem para se envolverem nos atos criminosos (15,16). Estudos em contextos civis indicaram que pacientes podem subnotificar alucinações de comando a menos que sejam especificamente questionados sobre elas (13).
As pesquisas anteriores sobre este tópico foram limitadas pela falha em considerar simultaneamente outros correlatos de violência, tais como variáveis demográficas e abuso de substâncias, uso de medidas não padronizadas de sintomas e violência, e falha em considerar conjuntos de respostas na avaliação de auto-relatos de alucinações – ou seja, algumas pessoas são motivadas a exagerar ou minimizar experiências desviantes por razões como ganho secundário.
Nosso estudo fornece informações sobre a relação entre alucinações de comando e violência em um grupo de pacientes hospitalizados em um contexto civil, não forense. Descrevemos a freqüência das alucinações de comando para prejudicar outros, a taxa de adesão a essas alucinações de comando e a relação entre esse tipo de alucinação de comando e o comportamento violento. Para colocar essas experiências alucinatórias no contexto de outros correlatos de violência, também relatamos análises que incluem variáveis demográficas, histórico de abuso de substâncias, outros sintomas psicóticos e propensão a um viés de resposta social de desejo que pode influenciar os auto-relatos de alucinações dos pacientes.
Métodos
O estudo foi realizado em uma unidade de internação psiquiátrica de curto prazo em um hospital universitário. Entre novembro de 1995 e junho de 1996, um total de 103 pacientes preencheram uma série de questionários como parte de um estudo mais amplo de psicopatologia, humor e agressão. O subconjunto dos questionários pertinentes a este relatório é descrito nas seções que se seguem. Para recrutar participantes quando eles estavam suficientemente estáveis para completar os questionários de forma consistente, convidamos todos os pacientes elegíveis a participar do estudo três dias após a admissão ou mais tarde, quando estavam organizados o suficiente para participar. Os participantes receberam US$ 10 pela sua participação no estudo maior.
Após a descrição completa do estudo aos sujeitos, foi obtido o consentimento livre e esclarecido. O protocolo para o estudo foi aprovado pelo comitê de pesquisa em humanos da Universidade da Califórnia, São Francisco. Os pacientes não foram elegíveis a participar se não eram alfabetizados em inglês, tinham diagnóstico de demência, tinham menos de 18 anos de idade ou estavam hospitalizados há menos de quatro dias.
Medidas
Experiências alucinógenas. Dada a natureza subjetiva das alucinações de comando e a ausência de uma medida padronizada, geralmente aceita, desenvolvemos uma série de questões com validade facial relativas aos diferentes tipos de alucinações. Neste conjunto mais amplo de conteúdos, incorporamos dois itens especificamente sobre alucinações de comando: “Durante o ano passado, com que frequência você ouviu vozes dizendo para machucar outras pessoas?” e “Durante o ano passado, com que frequência você cumpriu vozes dizendo para machucar outras pessoas?” Os pacientes classificaram cada item numa escala de 5 pontos que varia de 0, nunca, a 4, muito frequentemente.
Psicóticos sintomas. A Entrevista de Pesquisa de Epidemiologia Psiquiátrica (PERI) tem sido amplamente utilizada em estudos de psicopatologia e tem demonstrado confiabilidade e validade neste contexto (2,3,17,18). A subescala de sintomas psicóticos do PERI (17) inclui 13 itens sobre sintomas psicóticos positivos, como controle do pensamento, inserção do pensamento, paranóia, transmissão do pensamento e retirada do pensamento. Os sujeitos são convidados a classificar a sua experiência com estes sintomas no último ano numa escala de 5 pontos que varia de 0, nunca, a 4, muito frequentemente.
Violência. Avaliamos a violência usando um questionário baseado em itens do MacArthur Community Violence Instrument (19). A escala MacArthur inclui itens sobre vários comportamentos agressivos, e tem confiabilidade e validade documentadas na medição do comportamento violento de pacientes psiquiátricos (6,20), incluindo correspondência demonstrada com outros indicadores de violência, como relatórios de fontes colaterais (por exemplo, familiares e amigos).
Na escala de violência, definimos operacionalmente comportamento violento como um relatório de qualquer ato de agressão física contra outras pessoas ou de ameaçar outras pessoas com uma arma letal nos últimos dois meses. Esta definição corresponde aos níveis 1 e 2 de violência definidos originalmente pela MacArthur Foundation Research Network on Mental Health and Law (20) ou à mais recente categorização de “violência” e “outros atos agressivos” (6).
Desejável socialmente. Medimos o viés de resposta ao desejo social com uma versão de 13 itens da Escala de Desejabilidade Social Marlowe-Crowne (21), um questionário amplamente utilizado. Os itens foram originalmente selecionados para inclusão na escala para descrever comportamentos culturalmente aprovados que têm uma baixa incidência de ocorrência (22) e que também não estão ligados à psicopatologia. Este questionário tem sido frequentemente utilizado para permitir a interpretação das respostas sobre medidas de auto-relato, levando em conta as tendências gerais dos indivíduos para se descreverem de formas que são ou não aprovadas pela sociedade.
Características demográficas e diagnósticas. Revisamos os prontuários dos pacientes para obter informações sobre características demográficas e diagnósticos clínicos.
Análise de dados
Análise do quadrado de Chi, corrigido pela continuidade, foi utilizada para avaliar a associação entre alucinações de comando e violência. Regressão logística multivariada foi utilizada para determinar a relação entre alucinações por comando e violência, considerando concomitantemente outros correlatos de violência.
Resultados
Características do grupo de estudo
Dos 103 participantes do estudo, 61 (59,2%) eram do sexo masculino. Sessenta e um (59,2%) eram brancos, 22 (21,4%) eram afro-americanos, e 20 (19,4%) eram de outras origens étnicas. A idade média ±SD foi de 40,7±13,6 anos (variação, 18 a 84 anos). Cinqüenta e sete pacientes (55,3%) nunca haviam sido casados; 30 (29,1%) eram separados, divorciados ou viúvos; e 16 (15,5%) eram casados ou viviam com um parceiro.
Na base dos diagnósticos do gráfico DSM-IV, 21 (20,4%) tinham distúrbios esquizofrênicos, 13 (12.6 por cento) tinham outras desordens psicóticas, 11 (10,7 por cento) tinham desordens bipolares (episódio maníaco), 44 (42,7 por cento) tinham outras desordens de humor, 30 (29,1 por cento) tinham desordens relacionadas a substâncias, 13 (12,6 por cento) tinham desordens de personalidade, 11 (10,7 por cento) tinham desordens de ajuste, e sete (6,8 por cento) tinham outras desordens. (O total excede 103 por causa da comorbidade.) Quarenta e seis pacientes (44,7%) relataram ter tido comportamentos violentos durante os dois meses anteriores à admissão hospitalar.
taxas de alucinações de comando
Trinta e um dos pacientes (30,1%) relataram ter ouvido vozes que os diziam para machucar outros durante o ano passado – quatro tinham ouvido essas vozes com muita freqüência, sete as tinham ouvido com freqüência, 12 às vezes, e oito quase nunca. Vinte e três pacientes (22,3%) disseram ter ouvido vozes que lhes diziam para magoar outras pessoas – cinco disseram que tinham ouvido muitas vezes, nove às vezes, e nove quase nunca. Os pacientes que relataram ter sofrido alucinações de comando para ferir outras pessoas constituíram um subconjunto de pacientes que tiveram alucinações. Cinqüenta e sete pacientes (55,3%) relataram ter ouvido coisas que outros dizem não poder ouvir, e 52 (50,4%) disseram ter tido visões ou visto coisas que outras pessoas dizem não poder ver.
Alucinações de comando e violência
Para avaliar a relação entre alucinações de comando e violência, o grupo de estudo foi dividido entre aqueles que tiveram e aqueles que não relataram ter tido alucinações de comando para ferir outras pessoas. Os pacientes que tiveram alucinações de comando para ferir outras pessoas tinham uma probabilidade significativamente maior de relatar um histórico de violência durante os dois meses que antecederam a admissão no hospital. Vinte e um dos 31 pacientes (67,7%) que relataram ter ouvido vozes dizendo-lhes para machucar outros também relataram um histórico recente de violência, comparado com 25 dos 72 pacientes (34,7%) que não tinham tido alucinações de comando violentas (χ2=8,27, df=1, p=.004).
Para colocar a relação entre alucinações de comando e violência no contexto, realizamos análises complementares da relação entre violência e outras variáveis que pesquisas anteriores sugeriram estar relacionadas à violência. As correlações tau de Kendall mostraram que a violência estava associada a níveis mais elevados de sintomas psicóticos medidos pelo PERI (tau=.35, p<.001), presença de distúrbio relacionado à substância (tau=.24, p<.02), e sexo masculino (tau=.23, p<.03), mas não com a idade (tau=.15, ns). Pacientes que relataram violência tenderam a ter pontuação mais baixa na Escala de Desejabilidade Social Marlowe-Crowne (tau=-.24, p<.004).
Análises de regressão logística
Utilizamos a análise de regressão logística multivariada para determinar a relação entre alucinações de comando e violência quando outros correlatos de violência também são levados em conta. Especificamente, realizamos uma regressão logística de entrada forçada na qual a presença ou ausência de violência foi prevista pela presença de alucinações de comando para prejudicar outros, a presença de um distúrbio relacionado à substância, idade, sexo e pontuação na Escala de Desejabilidade Social Marlowe-Crowne.
Como mostrado na Tabela 1, a presença de alucinações de comando foi um preditor significativo de violência. A computação das proporções de probabilidade mostrou que os pacientes que experimentaram alucinações de comando tinham mais do que o dobro da probabilidade de serem violentos. Dentre as variáveis de controle, a presença de um distúrbio relacionado à substância previu violência, assim como o sexo masculino e baixos níveis de viés de resposta social desejável.
Para determinar se as alucinações de comando contribuíram para a previsão de violência mesmo quando a análise controlada para o diagnóstico de um distúrbio esquizofrênico ou bipolar (episódio maníaco), realizamos análises de regressão logística subsidiária que incluíram a presença ou ausência desses diagnósticos. Nessas análises subsidiárias, as alucinações de comando continuaram sendo um preditor significativo (p<.05) de violência, sugerindo que a relevância desse sintoma para o risco de violência não é redundante com o diagnóstico.
No entanto, quando realizamos uma análise de regressão logística adicional que incluiu a extensão de quaisquer sintomas psicóticos, medida pela subescala de sintomas psicóticos do PERI, as alucinações de comando não mais contribuíram significativamente para a determinação do risco de violência, além dos outros preditores. Assim, embora as alucinações de comando pareçam estar associadas de forma confiável ao comportamento violento, essa associação ocorre no contexto de outros sintomas psicóticos positivos também estarem associados à violência. Essa colinearidade pode representar uma associação entre violência e um processo de doença subjacente que está associada tanto a alucinações de comando quanto a outros sintomas psicóticos positivos.
Discussão
Na medida em que os cuidados com a saúde se direcionam para uma maior ênfase na prática baseada em evidências, espera-se cada vez mais que os clínicos tenham uma base científica para suas opiniões e decisões (23). Da mesma forma, espera-se cada vez mais que o testemunho de saúde mental em ambientes forenses tenha uma base científica demonstrável (24). A avaliação clínica do risco de violência dos pacientes requer a consideração de várias variáveis demográficas, história pessoal, clínicas e situacionais (7,19,25). As alucinações de comando são uma variável clínica com aceitação generalizada no meio profissional como fator de risco de violência, apesar de uma base de dados científicos inconsistente. Este estudo fornece dados relacionados a esta crença amplamente difundida.
Nossos achados sugerem que em uma unidade onde a maioria dos pacientes são civilmente comprometidos, quando os pacientes são questionados especificamente sobre alucinações de comando para ferir outros, eles comumente relatam ter tido tais experiências. Cerca de um quarto dos pacientes do nosso grupo de estudo reconheceu ter tido alucinações de comando para magoar outros no ano passado. Pesquisas anteriores com pacientes internos (14) e ambulatoriais voluntários (13) sugeriram que, quando os entrevistadores fazem perguntas específicas sobre alucinações de comando, são relatadas taxas mais altas do que em avaliações clínicas de rotina.
Uma proporção substancial de pacientes em nosso estudo relatou adesão às alucinações de comando para prejudicar outros, e pacientes que relataram alucinações de comando relataram taxas mais altas de violência do que outros pacientes. A associação entre alucinações de comando e violência se manteve mesmo quando a análise controlada para variáveis demográficas, abuso de substâncias e resposta social de desejo. Em nosso grupo de estudo, tanto alucinações de comando quanto outros sintomas psicóticos estavam associados à violência, mas alucinações de comando para prejudicar outros não surgiram como singularmente associadas à violência quando outros sintomas psicóticos positivos foram considerados simultaneamente.
Pesquisas anteriores sugeriram que os pacientes têm mais probabilidade de obedecer às alucinações de comando se estiverem relacionados a crenças ilusórias coexistentes (26). Embora nossos métodos não permitissem o exame direto dessa possibilidade, nossos resultados foram consistentes com a existência de processos comuns subjacentes à associação entre violência e alucinações de comando e outros sintomas psicóticos.
Alguns dos resultados mistos de pesquisas anteriores sobre alucinações de comando e violência podem ter sido devidos à definição vaga do preditor (por exemplo, qualquer alucinação de comando versus nenhuma) ao invés de um foco específico em alucinações de comando para prejudicar outros. Além da força da correlação entre alucinações de comando e violência que observamos, em alguns aspectos é evidente que os clínicos precisam avaliar cuidadosamente o potencial de violência de qualquer paciente que relata tais sintomas. Se um paciente relata que as vozes estão dando comandos para prejudicar indivíduos específicos, a comunicação do paciente sobre tais experiências pode estar em um continuum com ameaças. Conseqüentemente, o relato de alucinações de comando para prejudicar outras pessoas pode levar o clínico a considerar várias ações para proteger as vítimas do perigo associado à ameaça de violência (27).
Nosso estudo enfatizou os sintomas em vez de diagnósticos como indicadores de psicopatologia, pois pesquisas sugeriram que os sintomas agudos estão mais especificamente ligados à violência do que os diagnósticos (28). Esta relação pode ser devida ao fato de que o curso de muitos distúrbios mentais importantes alterna entre episódios de exacerbação e períodos de remissão. Durante os períodos de remissão, o diagnóstico pode ter pouca relação com a violência. Quando realizamos análises que controlamos para diagnóstico, as associações entre alucinações de comando e violência se mantiveram.
Além disso, os auto-relatos de alucinações de comando dos pacientes têm um componente interativo que pode ser influenciado pelo contexto em que o paciente está sendo avaliado. As alucinações de comando são experiências subjetivas e, portanto, podem ser particularmente suscetíveis a auto-relatos imprecisos devido a influências motivacionais, tais como o desejo de internação ou alta hospitalar ou de redução da severidade das penas criminais. Nossas constatações sugerem que quando a análise controla as propensões em direção a um viés de resposta social – ou seja, uma tendência geral de endossar comportamentos culturalmente aprovados – as alucinações de comando se correlacionam com a violência. Entretanto, o clínico ainda deve considerar o contexto no qual as alucinações de comando estão sendo relatadas para estimar a veracidade do auto-relato (29).
Uma possível limitação do nosso estudo foi o seu desenho retrospectivo. Pesquisas futuras com desenhos prospectivos seriam úteis para avaliar o significado preditivo das alucinações de comando, embora tal pesquisa fosse complicada pelo fato de que os clínicos são obrigados a tratar tais sintomas psicóticos. Na medida em que tal tratamento é eficaz, a aparente significância preditiva das alucinações de comando pode ser reduzida.
Outra possível limitação do nosso estudo foi o uso de questionários para medir comportamento e sintomas violentos. Os auto-relatos, entretanto, têm sido cada vez mais utilizados como indicadores de comportamento violento em pesquisas (2,6,30) e têm produzido taxas de violência consideravelmente mais altas do que os indicadores institucionais, como as taxas de prisão, possivelmente porque pacientes psiquiátricos violentos são frequentemente hospitalizados em vez de presos. O Instrumento de Violência Comunitária MacArthur foi originalmente desenvolvido em formato de entrevista. Entretanto, a constatação de que cerca da metade dos pacientes em nosso estudo de questionário relatou um histórico recente de violência é semelhante às taxas de violência encontradas por outros que utilizaram um formato baseado em entrevista desta medida com pacientes civis recém-descarregados (6,31). Além disso, a pesquisa psicométrica com a Escala de Tática de Conflito, amplamente utilizada como predecessor do instrumento MacArthur, demonstrou a comparabilidade dos métodos de entrevista e questionário de administração de itens que avaliam o comportamento violento (31,32).
Embora o PERI, uma medida de sintomas psicóticos, tenha sido desenvolvido como um instrumento baseado em entrevista para permitir a avaliação dos sintomas em entrevistados analfabetos (33), todos os nossos sujeitos demonstraram capacidade de leitura. Outras pesquisas, como a de Graham (34) e McNiel e outras (35), demonstraram que os métodos do questionário são medidas válidas dos sintomas em pacientes psiquiátricos, inclusive em muitos com sintomas psicóticos. É concebível que a inclusão de itens sobre violência e sintomas nos questionários, ao contrário das entrevistas, poderia ter influenciado os resultados. No entanto, a consistência dos nossos resultados com as expectativas baseadas em pesquisas anteriores e a inclusão de uma medida de viés de resposta de desejo social provavelmente atenuou este problema potencial.
Conclusões
Os resultados do estudo são consistentes o suficiente para sugerir a utilidade clínica das perguntas dos clínicos sobre alucinações de comando, além de avaliar outros fatores de risco, ao avaliar o potencial de violência em pacientes com transtornos mentais graves.
Avaliaçãos
Esta pesquisa foi parcialmente financiada por uma bolsa de avaliação da pesquisa e do comitê de alocação da Universidade da Califórnia, São Francisco. Os autores agradecem a Linda Trettin por sua assistência.
Os autores são afiliados ao departamento de psiquiatria da Universidade da Califórnia, em São Francisco. Endereço de correspondência para Dr. McNiel, Langley Porter Psychiatric Institute, University of California, 401 Parnassus Avenue, San Francisco, California 94143-0984. Partes deste trabalho foram apresentadas no Congresso Internacional de Direito e Saúde Mental, realizado de 28 de junho a 3 de julho de 1998, em Paris, França.
Tabela 1. Modelo de regressão logística de variáveis que prevêem violência por 103 pacientes1
1 Modelo χ2=2487 , df=5, p<.001
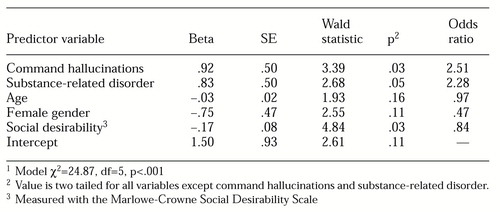
Quadro 1. Modelo de regressão logística de variáveis prevendo violência por 103 pacientes1
1 Modelo χ2=2487 , df=5, p<.001
1. Link BG, Andrews H, Cullen FT: O comportamento violento e ilegal de pacientes mentais reconsiderado. American Sociological Review 57:275-292, 1992Crossref, Google Scholar
2. Swanson JW, Borum R, Schwartz MS, et al: Psychotic symptoms and disorders and the risk of violent behavior in the community. Criminal Behavior and Mental Health 6:317-338, 1996Crossref, Google Scholar
3. Link BG, Monahan J, Steuve A, et al: Real in their consequences: a sociological approach to understanding the association between psychotic symptoms and violence. American Sociological Review 64:316-332, 1999Crossref, Google Scholar
4. Swanson JW, Holzer CE, Ganju VK, et al: Violence and psychiatric disorder in the community: evidence from the Epidemiologic Catchment Area surveys. Hospital and Community Psychiatry 41:761-770, 1990Abstract, Google Scholar
5. Swartz MS, Swanson JW, Hiday VA, et al: Violence and severe mental illness: the effects of substance abuse and nonadherence to medication. American Journal of Psychiatry 155:226-231, 1998Abstract, Google Scholar
6. Steadman HJ, Mulvey EP, Monahan J, et al: Violência por pessoas com alta hospitalar psiquiátrica aguda e por outras no mesmo bairro. Archives of General Psychiatry 55:393-401, 1998Crossref, Medline, Google Scholar
7. McNiel DE: Correlatos de violência em pacientes psicóticos. Psychiatric Annals 27:683-690, 1997Crossref, Google Scholar
8. McNiel DE: Alucinações e violência, em Violência e Transtorno Mental: Desenvolvimentos na Avaliação de Risco. Editado por Monahan J, Steadman HJ. Chicago, University of Chicago Press, 1994Google Scholar
9. Volavka J, Laska E, Baker S, et al: History of violent behavior and schizophrenia in different cultures: analyses based on the WHO study on Determinants of Outcome of Severe Mental Disorders. British Journal of Psychiatry 171:9-14, 1997Crossref, Medline, Google Scholar
10. Goodwin DW, Alderson P, Rosenthal R: Significância clínica das alucinações em distúrbios psiquiátricos: um estudo de 116 pacientes alucinógenos. Archives of General Psychiatry 24:76-80, 1971Crossref, Medline, Google Scholar
11. Hellerstein D, Frosch W, Koenigsberg HW: O significado clínico das alucinações de comando. American Journal of Psychiatry 144:219-221, 1987Link, Google Scholar
12. Cheung P, Schweitzer I, Crowley K, et al: Violence in schizophrenia: role of alucinations and delusions. Schizophrenia Research 26:181-190, 1997Crossref, Medline, Google Scholar
13. Zisook, S, Byrd D, Kuck J, et al: Alucinações de comando em pacientes ambulatoriais com esquizofrenia. Journal of Clinical Psychiatry 56:462-465, 1995Medline, Google Scholar
14. Rogers R, Gilles JR, Turner RE, et al: The clinical presentation of command alucinations in a forensic population. American Journal of Psychiatry 147:1304-1307, 1990Link, Google Scholar
15. Rogers R, Nussbaum D, Gillis R: Alucinações de comando e criminalidade: um dilema clínico. Bulletin of the American Academy of Psychiatry and the Law 16:251-258, 1988Medline, Google Scholar
16. Thompson JS, Stuart GL, Holden CE: Alucinações de comando e insanidade legal. Forensic Reports 5:462-465, 1992Google Scholar
17. Dohrenwend BP, Shrout PE, Egri G, et al: Nonspecific psychological distress and other dimensions of psychopathology: measures for use in the general population. Archives of General Psychiatry 37:1229-1236, 1980Crossref, Medline, Google Scholar
18. Link BG, Steuve A: sintomas psicóticos e o comportamento violento/illegal de pacientes mentais comparados com os controles da comunidade, em Violência e Transtorno Mental: Desenvolvimentos na Avaliação de Risco. Editado por Monahan J, Steadman HJ. Chicago, University of Chicago Press, 1994Google Scholar
19. Monahan J, Steadman HJ (eds): Violência e Desordem Mental: Developments in Risk Assessment. Chicago, University of Chicago Press, 1994Google Scholar
20. Steadman HJ, Monahan J, Appelbaum PS, et al: Designing a new generation of risk assessment research, ibidGoogle Scholar
21. Crowne DP, Marlowe D: Uma nova escala de desejabilidade social independente da psicopatologia. Journal of Consulting and Clinical Psychology 24:349-354, 1960Crossref, Google Scholar
22. Reynolds WM: Desenvolvimento de formas confiáveis e válidas da Escala de Desejabilidade Social Marlowe-Crowne. Journal of Clinical Psychology 38:119-125, 1982Crossref, Google Scholar
23. Grupo de Trabalho de Medicina Baseada em Evidências: Medicina Baseada em Evidências: uma nova abordagem ao ensino da prática da medicina. JAMA 268:2420-2425, 1992Crossref, Medline, Google Scholar
24. Daubert v Merrell-Dow Pharmaceuticals, Inc, 113 US Sup Ct 2786, 1993Google Scholar
25. Tardiff K: Concise Guide to Assessment and Management of Violent Patients, 2nd ed. Washington, DC, American Psychiatric Press, 1996Google Scholar
26. Junginger J: Alucinações de comando e a previsão da perigosidade. Serviços Psiquiátricos 46:911-914, 1995Link, Google Scholar
27. McNiel DE, Binder RL, Fulton FM: Gerenciamento de ameaças de violência sob o estatuto de direito a proteção da Califórnia. American Journal of Psychiatry 155:1097-1101, 1998 (correção, American Journal of Psychiatry 155:1465, 1998)Google Scholar
28. McNiel DE, Binder RL: The relationship between acute psychiatric symptoms, diagnosis, and short-term risk of violence. Hospital and Community Psychiatry 45:133-137 1994Abstract, Google Scholar
29. Resnick PJ: Malingered psychosis, em Clinical Assessment of Malingering and Deception, 2nd ed. Edited by Rogers R. New York, Guilford, 1997Google Scholar
30. Lidz CW, Mulvey EP, Gardner W: The accuracy of predictions of violence to others. JAMA 269:1007-1011, 1993Crossref, Medline, Google Scholar
31. Straus MA: Manual for the Conflict Tactics Scales. Durham, NH, University of New Hampshire, Family Violence Laboratory, 1995Google Scholar
32. Lawrence E, Heyman RE, O’Leary KD: Correspondência entre avaliações telefônicas e escritas de violência física no casamento. Behavior Therapy 26:671-680, 1995Crossref, Google Scholar
33. Shrout PE, Dohrenwend BP, Levav I: Uma regra discriminante para o rastreio de casos de diversos tipos de diagnóstico: resultados preliminares. Journal of Consulting and Clinical Psychology 54:314-319, 1986Crossref, Medline, Google Scholar
34. Graham JR: MMPI-2: Assessing Personality and Psychopathology, 3rd ed. New York, Oxford University Press, 1999Google Scholar
35. McNiel DE, Greenfield TK, Attkisson CC, et al: Factor structure of a brief symptom checklist for acute psychiatric inpatients. Journal of Clinical Psychology 45:66-72, 1989Crossref, Medline, Google Scholar