The Cost Of Ignoring Carnett’s Sign: A Case Report and Literature Review
William Otero Regino MD (1), Erika Martínez Rodríguez MD (2), Â Adán Lúquez Mindiola MD. (3)
(1) Professor de Medicina e Coordenador de Gastroenterologia da Universidade Nacional da Colômbia e do Hospital Universitário Nacional da Colômbia em Bogotá, Colômbia. Mail: [email protected]
(2) Residente de Medicina Interna na Universidade Nacional da Colômbia e no Hospital Universitário Nacional da Colômbia em Bogotá, Colômbia.
(3) Internista e Bolsista de Gastroenterologia na Universidade Nacional da Colômbia e no Hospital Universitário Nacional da Colômbia em Bogotá, Colômbia.
Recebido:Â Â Â Â 18-07-16Â Â Aceito:Â Â Â Â 16-12-16
Abstract
Dores abdominais crônicos são uma causa freqüente de consultas ambulatoriais e de emergência. Os médicos tradicionalmente consideram que a sua origem está nas estruturas intra-abdominais, incluindo o tracto gastrointestinal. Raramente levam em conta a parede abdominal como causa de desconforto e submetem os pacientes a inúmeros e intermináveis procedimentos diagnósticos, incluindo laparoscopia e cirurgia. Pelo menos 50% destes pacientes têm dores na parede abdominal devido a lesões na veia cutânea anterior cujo diagnóstico é feito através da identificação do sinal de Carnett. Um caso típico desta patologia é aqui. A abordagem inicial ilustra os erros e altos custos que podem estar envolvidos na abordagem desta patologia.
Palavras-chave
Dores abdominais crônicos, nervo cutâneo anterior, sinal de Carnett, custos.
INTRODUÇÃO
A dor abdominal crônica tem múltiplas causas e é um desafio para médicos, especialistas e profissionais da atenção primária nos hospitais de referência. (1-3). Na gastroenterologia, 50% dos pacientes apresentam dor idiopática, e tem sido observado que em 10% a 90% desses casos a dor tem origem nas estruturas da parede abdominal. Dentre esses casos, a etiologia mais freqüente é a lesão ou compressão que afeta o nervo cutâneo anterior. (2-5) Entretanto, os médicos geralmente consideram que a causa está localizada nas vísceras abdominais e raramente pensam sobre a possibilidade de estudar a parede abdominal. (1, 3, 5) Após investigar as causas viscerais, os pacientes acabam sendo diagnosticados com doenças psicossomáticas, síndrome do intestino irritável (SII), gastrite e outros distúrbios e são tratados com analgésicos, ansiolíticos, antidepressivos ou benzodiazepínicos. Não é raro que eles sejam encaminhados para a psiquiatria. Neste artigo, relatamos um caso típico de como este sintoma é tratado pelos médicos da atenção primária e centros de referência.
Caso Clínico
O paciente era um homem de 58 anos de idade que tinha vindo ao serviço de emergência inúmeras vezes durante o ano anterior por causa de dor abdominal localizada no hipocondríaco e no flanco esquerdo. Não apresentava outros sintomas associados, nem sinais de comprometimento orgânico. O paciente tinha um histórico de dislipidemia e um tio que tinha tido câncer de cólon. Após ser hospitalizado pela segunda vez devido a dor abdominal persistente, os exames de química sanguínea, urinálise, ultra-som abdominal e tomografia computadorizada estavam todos normais. O serviço de cirurgia geral havia descartado o abdômen agudo e encaminhou o paciente para endoscopia digestiva superior, o que resultou em gastrite crônica. Devido à dor abdominal persistente, solicitaram uma ultra-sonografia da parede abdominal, que era normal. Continuaram o estudo com colonoscopia, o que também era normal. No quarto dia, solicitaram uma avaliação gastroenterológica. Ao exame físico, os sinais A e B do Carnett (indicativo de dor na parede abdominal) eram evidentes. O exame físico gastroenterológico do abdômen não encontrou outras anormalidades. Os locais dolorosos foram infiltrados com lidocaína e a dor desapareceu imediatamente. Três horas depois, o paciente recebeu alta.
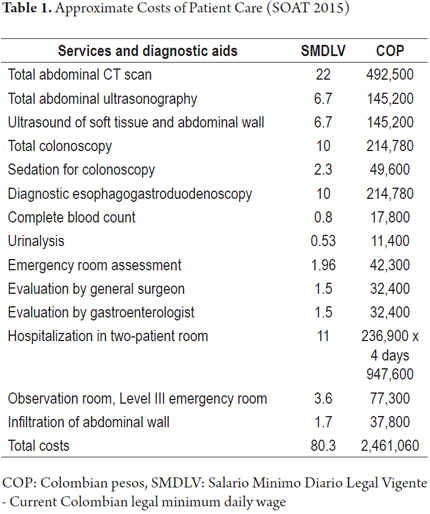
Os custos aproximados da última visita deste paciente ao serviço de emergência estão mostrados na Tabela 1. Os custos são baseados nas taxas SOAT de 2015 (Ministério de Proteção Social da Colômbia, Manual de Tarifas SOAT, Decreto 2423 de 2006 – atualizado em 2015) e não incluem medicamentos.
DISCUSSÃO
Com o advento de equipamentos de diagnóstico e testes cada vez mais modernos e eficientes, o interesse no exame físico dos pacientes em vários ambientes da medicina clínica tem sido gradualmente perdido. Esta falta de atenção está produzindo aumentos excessivos nos pedidos de auxílio diagnóstico que, como neste caso, teriam sido desnecessários se um exame físico adequado tivesse sido feito. A dor abdominal crônica pode ter origem em estruturas da parede abdominal, incluindo a pele, tecido celular subcutâneo, peritônio parietal, músculos e nervos cutâneos anteriores das raízes dorsais de T7 a T12, que é a causa mais freqüente desta dor. (4, 5)
Nervos sensoriais cutâneos emergem das raízes nervosas de T7 a T12. Eles se angulam 90 graus ao passar pelo anel fibroso da borda lateral do músculo reto anterior e têm angulação semelhante à que atingem a pele. (2, 4) Essas angulações os tornam particularmente vulneráveis a traumas ou aprisionamentos.
Em 1977, Thompson e colegas concluíram que a identificação do sinal de Carnett pode diferenciar entre irritação do peritônio visceral e dor causada por compressão ou aprisionamento do nervo cutâneo anterior, que é a principal causa de dor crônica na parede abdominal (CAWP). (1, 2) Exames desnecessários e dispendiosos, procedimentos invasivos e outros itens que impactam economicamente os serviços de saúde podem ser evitados com este breve exame físico. (1, 2) A dor abdominal é uma das três razões mais comuns para consultas frequentes de emergência e ambulatoriais e tem uma incidência de aproximadamente 8% nos estudos da literatura. (3) Destes, 30% correspondem a dor crônica na parede abdominal. (3,4) Em nosso meio, outro estudo de um dos autores, William Otero, e um grupo de colegas constatou que quase 50% dos pacientes com dor abdominal crônica com duração superior a quatro semanas haviam identificado a PTC através do sinal de Carnett. (2) Esses pacientes também haviam sido submetidos a múltiplos exames, tomados diversos medicamentos e até mesmo submetidos à cirurgia e internados. Um terço deles tinha sido diagnosticado com SII.
Após descartar uma causa cirúrgica de dor abdominal, há múltiplas possibilidades etiológicas. Recentemente, descobriu-se que a aplicação de um questionário muito simples identifica a dor crônica da parede abdominal em um grande número de pacientes que haviam sido previamente diagnosticados com SII. (5) Um estudo de cinco anos realizado por Constanza et al. de pacientes com dor abdominal crônica recorrente encontrou a SII em 16,3% e a PTC em 7,8%. (6)
Carnett foi descrito em 1927 por J. B. Carnett, um obstetra inglês. (7,8) Imediatamente após ele reconhecer sua importância, ele e seus colegas começaram a usá-lo para diagnosticar o que chamavam de neuralgia intercostal. O nome fazia referência à irritação radicular das últimas sete raízes dorsais e/ou da primeira raiz lombar onde começa a inervação da parede abdominal anterior. Isto causa dor abdominal capaz de simular doenças como apendicite, alterações renais ou da vesícula biliar e alterações do útero e seus anexos, mas que na verdade corresponde à hipersensibilidade da parede abdominal. Na grande maioria dos casos pode ser resolvido por infiltração do local da dor com anestésicos locais. (8, 9)
A literatura colombiana e internacional tem mostrado que a não identificação deste sinal atrasa o diagnóstico e aumenta significativamente os custos devido a pedidos de exames desnecessários, e cirurgia que não é realmente indicada. (2, 5, 6, 9, 10)
Exames múltiplos incluindo ultra-sonografia abdominal e tomografia computadorizada são realizados rotineiramente em pacientes com este quadro clínico e procedimentos cirúrgicos desnecessários como apendicectomias, colecistectomias e laparoscopia diagnóstica também são realizados com demasiada frequência. Todos esses procedimentos representam despesas desnecessárias para o sistema de saúde, pois não chegam a um diagnóstico correto e a qualidade de vida do paciente continua a se deteriorar. (1, 3, 5). Thompson et al. compararam o custo médio da avaliação de pacientes com dor abdominal crônica, nos quais a dor na parede abdominal foi um diagnóstico de exclusão, e encontraram custos acima de 6.000 dólares por paciente. Estes pacientes finalmente alcançaram notável melhora após se infiltrarem na parede abdominal com anestésicos locais. (11) Além disso, Constanza et al. documentaram que o custo anual de cada paciente com dor abdominal crônica era de aproximadamente US$ 11.000, comparado a US$ 540 por ano quando foi feito um diagnóstico de dor crônica na parede abdominal (CAWP) usando o sinal de Carnett. (6)
O estudo mencionado acima por Otero e colegas relatou um total de 1.168 consultas de pré-diagnóstico para a LPC, 278 procedimentos e 14 internações em um grupo de 91 pacientes. O custo total estimado foi de $18.000 (54 milhões COP) com base nas taxas da Previdência Social Colombiana para 2001, com um custo médio de $200 dólares (COP 594.500) por paciente não incluindo medicamentos, testes laboratoriais ou tempo de trabalho perdido. (2) Outro estudo descobriu que apenas 4% dos médicos pesquisados consideraram a parede abdominal como uma fonte de dor abdominal crônica. (6)
Neste artigo relatamos o caso de um paciente que tinha sofrido de DPOC por aproximadamente dois anos antes de ser internado durante sua avaliação mais recente da dor abdominal. O custo da hospitalização foi de aproximadamente US$ 1.000 (COP 3.000.000) o que equivale a 80 dias de salário de um trabalhador com a renda mínima mensal permitida pela legislação colombiana. A dor foi resolvida com um procedimento que levou menos de 10 minutos e não custou mais que $15,00!
Quando os médicos aprendem a identificar este importante sinal e se familiarizam com ele, os benefícios são evidentes. (2, 6, 10)
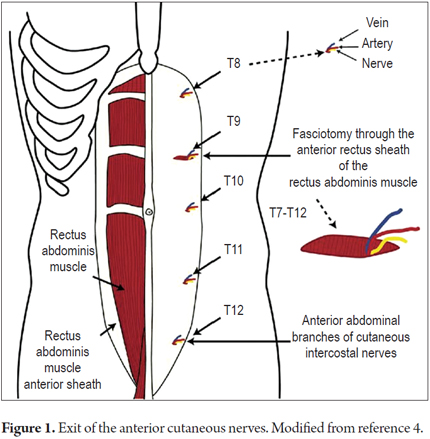
Os seguintes passos podem ser usados para identificar o sinal de Carnett:
1. Com o paciente na posição de decúbito dorsal pressione vários pontos estão ao longo da borda externa dos músculos retos anteriores em busca de um ponto doloroso.
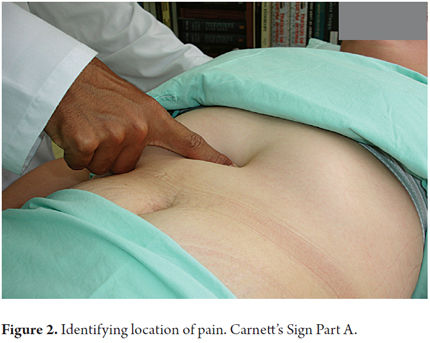
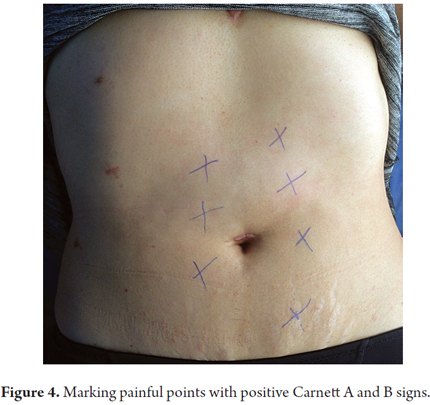
2. A área de dor não deve ser maior que 1,5 cm2 (Figuras 1 e 2).
3. Ocasionalmente, haverá alodinia (sensação dolorosa anormal quando tocada. O toque é um estímulo que normalmente não produz dor). (1, 2, 8)
4. Uma vez identificado o local da dor, a pressão é mantida com o dedo (preferimos fazê-lo com o polegar da mão direita).
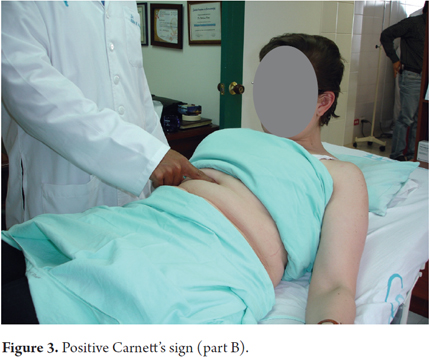
5. O paciente é então solicitado a sentar-se lentamente, o que irá apertar os músculos abdominais. Quando os músculos abdominais apertam, a dor permanece inalterada ou a sua intensidade aumenta.
6. Esta é a segunda parte do sinal do Carnett que indica que a dor tem origem no nervo cutâneo anterior (Figura 3).
7. Se a dor desaparece quando o paciente se senta, considera-se que tem origem nas estruturas viscerais.
O mecanismo que provoca o aumento da dor originada na parede ao pressionar o dedo no local da dor é uma contração dos músculos retos anteriores. Se a dor tem origem nas estruturas viscerais, o músculo contraído protege-os da pressão dos dedos, e a dor desaparece. (2, 8) Outras formas de apertar os músculos abdominais são para o paciente levantar os seus membros inferiores ou tossir. Em ambos os casos, o dedo deve ser mantido no local da dor. Este último método é uma modificação que fizemos à descrição original.
A identificação positiva do ponto de dor com as características mencionadas tem uma sensibilidade de 88% e uma especificidade de 97%. (12)
No nosso serviço, o protocolo de infiltração é o seguinte:
1. Inicialmente o local da dor é identificado.
2. Uma vez encontrado, é marcado por uma cruz com um esferóide (Figura 4). (2)
3. Em seguida é limpa com álcool e infiltrada com 1-2 mL de lidocaína a 2% sem epinefrina. (2)
4. A agulha utilizada depende da espessura do panniculus adiposus, uma agulha de insulina (meia polegada 27-gauge) é escolhida para pessoas magras, e uma agulha de 1 polegada 23-gauge ou uma agulha de 1,5 polegada 21-gauge (agulha convencional fornecida com seringas) para outras pessoas.
5. As agulhas mencionadas são montadas em uma seringa de 5-10 mL (Figuras 5, 6 e 7).
Pontas transversais podem ser infiltradas em uma única sessão. Nossa recomendação é que não mais que 10 mL sejam infiltrados em uma sessão, dado o risco de eventos cardiovasculares adversos. O paciente deve sempre assinar um termo de consentimento livre e esclarecido específico para este procedimento. Se o paciente for menor de idade, o consentimento deve ser assinado por um dos pais ou por um representante legal. O objectivo da infiltração é atingir o nervo cutâneo anterior ou a sua proximidade. (2) Após uma injeção, a dor desaparece em mais de 80% dos pacientes. Com duas ou mais injeções, a dor desaparece em até 91% dos pacientes. (2) A ineficácia do tratamento com anestesia local pode ser devida a vários fatores, como dificuldade em alcançar o local da dor, obesidade, agulhas curtas, técnica ruim ou diagnóstico incorreto. (1)
Na presença de uma condição dolorosa com as características mencionadas, não são necessários outros testes de confirmação. Um ensaio clínico recente demonstrou que a infiltração da lidocaína no local da dor é mais eficaz que a infiltração salina utilizada como placebo (p = 0,007). (11)
Também foi documentado que para pacientes com dor pélvica crônica com sinal de Carnett, a infiltração semanal da parede abdominal com 1% de lidocaína + epinefrina durante 5 a 6 semanas leva ao desaparecimento da dor em 77% dos pacientes e à melhora em 93% dos pacientes. (13) Estes resultados destacam a importância da detecção do sinal de Carnett neste tipo de pacientes e que a infiltração do local da dor pode ser um procedimento eficaz em ginecologia e obstetrícia. (11) Esta patologia também foi encontrada em crianças e este tratamento demonstrou ser eficaz também para elas. (10)
Apesar da comprovada melhora da dor após infiltração com lidocaína, verificou-se que o estresse crônico, alterações psicológicas e doenças psiquiátricas concomitantes podem prever respostas menos favoráveis ao tratamento, mesmo quando o paciente tem sinal de Carnett. (14, 15) Estes casos específicos são influenciados por síndromes de somatização ou por problemas psicossomáticos que requerem uma abordagem multidisciplinar. (14, 15)
Tradicionalmente, o sinal de Carnett tem sido usado na avaliação de pacientes com dor abdominal crônica; Entretanto, também tem se mostrado útil em pacientes com dor abdominal aguda. (16, 17) No estudo de Thomson, apenas um dos 24 pacientes com sinal de Carnett tinha uma causa visceral de dor aguda, e Gray et al. encontraram apendicite em cinco dos 158 (3,1%) pacientes com o sinal. (17) Quando há abdômen agudo e peritonite, este sinal não tem utilidade. (18)
Em casos de dor intratável devido a entalamento nervoso, a cirurgia local tem sido o tratamento de escolha. (19) Nesses casos, a neurectomia anterior de uma secção do nervo cutâneo é realizada com ligadura da embalagem vascular que a acompanha. Outras patologias, como a hérnia vértebra dorsal (75% abaixo de T7), podem ser causas de dor crônica na parede abdominal, mas a prevalência é considerada baixa. Entretanto, um estudo de Lara et al. encontrou uma prevalência de hérnia discal torácica em até 30% de um pequeno grupo de pacientes com dor abdominal crônica e sinal de Carnett. No entanto, quase 90% dos pacientes deste estudo relataram dor abdominal constante associada a dor nas costas, que foi exacerbada com esforço. A localização mais comum foi em direção aos flancos, o que poderia ajudar a orientar os casos de dor abdominal crônica que não melhoram com infiltração de anestésicos e que podem exigir um estudo com RM da coluna dorsal. (13)
A origem das alterações do nervo cutâneo anterior muitas vezes não pode ser determinada. No entanto, várias circunstâncias da vida diária podem causar danos. Eventos como tosse crônica, traumatismo abdominal, roupas apertadas, vômitos recorrentes, distensão abdominal ou movimentos repetitivos que causam aumento da pressão abdominal podem levar a lesão do nervo cutâneo anterior e resultar em dor abdominal crônica. (13) Outras causas são o aprisionamento do nervo cutâneo anterior do abdômen (ACNES), causado pelo aumento da pressão abdominal (2, 8, 10), cicatrizes cirúrgicas, hematomas da bainha do reto ou hérnias incisionais. (18, 19)
CONCLUSÃO
As em todas as situações médicas, uma história médica detalhada e um exame físico completo são essenciais para pacientes com dor abdominal crônica. Não é possível substituí-los por tecnologia, pois a exploração de sinais clínicos como o signo de Carnett é fundamental para descartar um grande número de diagnósticos diferenciais e para evitar muitos procedimentos adicionais incômodos e sem sucesso que desperdiçam os recursos do sistema de saúde sem identificar ou resolver a doença. (1, 2, 6, 11, 20, 21)
Financiamento
Os custos deste estudo foram inteiramente assumidos pelos autores.
Conflitos de interesses
Dr. Otero deu palestras e recebeu honorários dos laboratórios Abbott-Lafrancol, Tecnofarma, La-Santé, Procaps e Takeda. A Dra. Erika Martínez e o Dr. Adán Lúquez não tiveram conflitos de interesses.
Agradecimentos
Os autores agradecem a Alejandra Figueroa, enfermeira assistente, e Liliana Oino, engenheira biomédica, pelo interesse no acompanhamento e atribuição de consultas de pacientes com esta patologia na Unidade de Gastroenterologia da Clínica Fundadores.
1. Koop H, Koprdova S, Schürman C. Dor crónica na parede abdominal. Dtsch Arztebl Int. 2016;113(4):51-7.
2. Otero W, Ruiz X, Otero E, et al. Dolor de la pared abdominal: una entidad olvidada con gran impacto en la práctica médica. Rev Col Gastroenterol. 2007;22:261-71.
4. Lidsetmo RO, Stulberg J. Chronic abdominal wall painUm desafio de diagnóstico para o cirurgião. Am J Surg. 2009;198:129-34.
5. Van Assen T, de Jager-Kievit JW, Scheltinga MR, et al. Dor crônica na parede abdominal mal diagnosticada como dor abdominal funcional. J Am Board Fam Med. 2014;26(6):738-44.
6. Constanza CD, Longstreth GF, Liu AL. Dor crónica na parede abdominal: característica clínica, custos dos cuidados de saúde e resultado a longo prazo. Clin Gastroenterol Hepatol. 2004;2(5):395-99.
7. Carnett JB. Neuralgia intercostal como causa de dor e sensibilidade abdominal. Surgimento do Gynecol Obstet. 1926;42:625-32.
8. Carnett JB, Bates W. O tratamento da neuralgia intercostal da parede abdominal. Ann Surg. 1933;98(5):820-9.
9. Thomson WHF, Dawes RFH, Carter SSC. Tendência da parede abdominal: um sinal útil na dor abdominal crónica. Br J Sur. 1991;78(2):223-5.
10. Akhnikh S, De Korte N, De Winter P. Síndrome de aprisionamento do nervo cutâneo anterior (ACNES): O diagnóstico esquecido. Eur J Pediatria. 2014;173:445-9.
11. Thomson C, Goodman R, Rowe WA, et al. Síndrome da parede abdominal: um diagnóstico dispendioso de exclusão. Gastroenterologia. 2001;120(5):637A.
12. Takada T, Ikusaka M, Ohira Y, et al. Diagnostic useness of carnetts test in psychogenic abdominal pain. Int. Med. 2011;50(3):213-7.
13. Boelens OBA, Scheltinga MF, Houterman S, et al. Ensaios clínicos aleatórios sobre infiltração do ponto de gatilho com lidocaína para diagnosticar a síndrome de aprisionamento do nervo cutâneo anterior. Br J Surg. 2013;100:217-21.
14. Lara FJ, Berges AF, Quesada JQ, et al. Hérnia de disco torácico, uma causa não infrequente de dor abdominal crônica. Int Surg. 2012;97(1):27-33.
15. Feurle GE. Dor na parede abdominal – classificação, diagnóstico e sugestões de tratamento. Wien Klin Wocht. 2007;119(21-22):633-8.
16. Thomson H, Francis DMA. Abdominal-wall tendererness: um sinal útil no abdómen agudo. Lanceta. 1977;310(8047):1053-4.
17. Gray DW, Seabrook G, Dixon JM, et al. A sensibilidade da parede abdominal é um sinal útil no diagnóstico de dor abdominal inespecífica? Ann R Coll Surg Engl. 1988;70:233-4.
18. Rivero M, Moreira V, Riesco JM, et al. Dolor originado en la pared abdominal: una alternativa diagnóstica olvidada. Gastroenterol Hepatol. 2007;30(4):244-50.
19. van Assen T, Boelens OB, van Eerten PV. Taxa de sucesso a longo prazo após uma neurectomia anterior em pacientes com síndrome de aprisionamento do nervo abdominal. Cirurgia. 2015;157:137-43.
20. Alas A, Kim DS, Ogunyemi DAA. As injecções de ponto de desencadeamento com lidocaína tamponada melhoram a dor pélvica de origem miofascial – um estudo retrospectivo. J Min Inv Gynecol. 2012;19(Suppl.1):S28-32.
21. Teste de sensibilidade da parede abdominal: o Carnett poderia cortar custos? Lanceta. 1991;337 (8750):1134.