Historia natural de la infección por VIH
Historia natural de la infección por VIH
- Transmisión viral
- Infección primaria por el VIH
- Seroconversión
- Infección asintomática por el VIH
- Infección sintomática por el VIH
- SIDA
Los tres primeros constituyen el periodo ventana.
Una persona con infección por VIH no tratada experimentará varias etapas en la infección. Éstas incluyen la transmisión viral, la infección primaria por el VIH, la seroconversión, la infección asintomática por el VIH, la infección sintomática por el VIH y el SIDA. Estas etapas se denominan a veces «historia natural» de la progresión de la enfermedad y se describen a continuación. La historia natural de la infección por el VIH se ha modificado drásticamente en los países desarrollados debido a los nuevos medicamentos. En los países en los que no hay acceso a estos costosos medicamentos, o en los casos en los que las personas no se dan cuenta de su infección por el VIH hasta muy tarde, la enfermedad progresa como se describe a continuación.
Transmisión vírica
La transmisión vírica es la infección inicial por el VIH. Las personas infectadas por el VIH pueden ser infecciosas para otras personas en un plazo de 5 días. Son infecciosas antes de la aparición de cualquier síntoma, y seguirán siendo infecciosas durante el resto de su vida.
Infección primaria por el VIH
Durante las primeras semanas de la infección por el VIH, los individuos tienen un nivel muy alto de virus (carga viral) en su torrente sanguíneo. La alta carga viral significa que el individuo puede transmitir fácilmente el virus a otras personas. Desgraciadamente, durante la infección primaria muchas personas no son conscientes de que están infectadas.
En esta fase, aproximadamente la mitad de las personas infectadas presentan síntomas de fiebre, inflamación de los ganglios (en el cuello, las axilas, la ingle), sarpullido, fatiga y dolor de garganta. Estos síntomas, que se asemejan a los de la mononucleosis, desaparecen en unas semanas, pero la persona sigue siendo contagiosa para los demás.
Es extremadamente importante que los proveedores de atención sanitaria consideren el diagnóstico de infección primaria por VIH si los clientes tienen comportamientos que los ponen en riesgo de contraer el VIH y presentan los síntomas anteriores. Si las personas experimentan estos síntomas después de mantener relaciones sexuales sin protección o de compartir agujas, deben buscar atención médica e informar a su proveedor de los motivos por los que están preocupados por la infección por el VIH.
Período de ventana y seroconversión
El período de ventana comienza con la infección inicial y continúa hasta que el virus puede detectarse mediante una prueba de anticuerpos del VIH. Seroconversión es el término que designa el momento en el que los anticuerpos contra el VIH son detectables y el período ventana termina.
Curso natural de la infección por el VIH no tratada
Las dos primeras semanas tras la infección son muy contagiosas pero no son detectables por las pruebas del VIH (véase la figura siguiente). Los anticuerpos pueden empezar a aparecer después de 2 semanas, pero tardan hasta 12 semanas o más en alcanzar la seroconversión. Como se ve en las curvas de las líneas, la carga viral sigue aumentando hasta que hay suficientes anticuerpos para suprimir, pero no matar, el virus. Una vez que los anticuerpos se activan, un paciente no tratado puede ser asintomático durante 10 años antes de que los anticuerpos ya no sean capaces de suprimir el virus y la persona se vuelva sintomática.
Curso natural de la infección por VIH no tratada
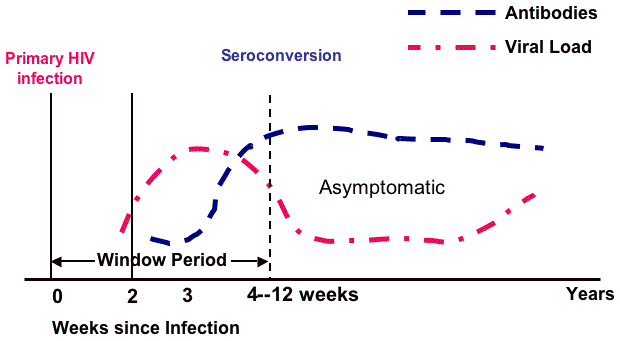
Fuente: Adaptado de Conway & Bartlett, 2003.
Infección asintomática por el VIH
Después de la seroconversión, una persona infectada por el VIH es asintomática (no tiene signos o síntomas perceptibles). La persona puede parecer y sentirse sana, pero aún puede transmitir el virus a otras personas. No es raro que una persona infectada por el VIH viva 10 años o más sin ningún signo físico externo de progresión hacia el SIDA. Mientras tanto, la sangre y otros sistemas de la persona se ven afectados por el VIH, lo que se refleja en las pruebas de laboratorio. A menos que una persona en esta etapa se haya sometido a la prueba del VIH, probablemente no será consciente de que está infectada.
Infección sintomática por el VIH
Durante la etapa sintomática de la infección por el VIH, una persona comienza a tener síntomas físicos notables que están relacionados con la infección por el VIH. Cualquier persona que tenga síntomas como estos y que haya tenido comportamientos que transmitan el VIH debe buscar consejo médico. La única forma de saber con certeza si está infectado por el VIH es realizar una prueba de anticuerpos del VIH.
Aunque ningún síntoma es específico sólo de la infección por el VIH, algunos síntomas comunes son:
- Fiebre persistente de bajofiebre de bajo grado
- Pérdida de peso pronunciada que no se debe a una dieta
- Dolores de cabeza persistentes
- Diarrea que dura más de 1 mes
- Dificultad para recuperarse de los resfriados y la gripe
- Estar más enferma de lo normal con enfermedades ordinarias
- Infecciones vaginales recurrentes por hongos en las mujeres
- Trastornos/infecciones por hongos que recubren la boca o la lengua
Aplica tu aprendizaje
Q: Un cliente acude a su clínica quejándose de una fiebre de 99 ºF durante 3 semanas, pérdida de peso de 15 libras en los últimos 2 meses y diarrea durante 6 semanas. Afirma que no ha cambiado su dieta habitual y que no está intentando perder peso. Afirma que ha tenido un resfriado persistente durante semanas y que simplemente no se siente bien ni tiene energía. ¿Qué antecedentes y factores físicos adicionales necesitaría evaluar?
A: Estos son síntomas clásicos de una infección por VIH, pero también podría tratarse de un virus gastrointestinal o respiratorio. Habría que evaluar los antecedentes sexuales, los antecedentes dietéticos y los antecedentes familiares de enfermedades gastrointestinales. Debe pedirse una radiografía de tórax, un hemograma, un panel metabólico básico y niveles tiroideos para descartar neumonía, infecciones, salud tiroidea y condiciones inflamatorias. Se dice que hasta el 90% de los diagnósticos pueden determinarse sólo con una historia clínica completa.
SIDA
¿Sabías que…
El diagnóstico de SIDA sólo puede realizarlo un profesional sanitario autorizado y, una vez hecho el diagnóstico, siempre se considera que la persona tiene SIDA.
El diagnóstico de SIDA se basa en el resultado de los análisis de sangre específicos para el VIH y/o en el estado físico de la persona. Las enfermedades definitorias de SIDA establecidas, los recuentos de glóbulos blancos y otras condiciones están específicamente relacionadas con la realización de un diagnóstico de SIDA. Una vez que se diagnostica el SIDA a una persona, aunque luego se sienta mejor, no «retrocede» en el sistema de clasificación de la infección por el VIH. Siempre se considera que tiene SIDA.
Las personas con diagnóstico de SIDA a menudo pueden parecer bastante sanas a un observador casual, pero siguen siendo infecciosas y pueden transmitir el virus a otras personas. Con el tiempo, las personas con SIDA suelen tener un recuento de glóbulos blancos reducido y desarrollan una salud más pobre. También pueden tener una cantidad significativa de virus presente en su sangre, medible como carga viral.
Cofactores
Un cofactor es una condición independiente que puede cambiar o acelerar el curso de la enfermedad. Hay varios cofactores que pueden aumentar la tasa de progresión hacia el SIDA. Entre ellos se encuentran la edad de la persona, ciertos factores genéticos y, posiblemente, el consumo de drogas, el tabaquismo, la nutrición y el VHC.
Tiempo desde la infección hasta la muerte
Si la infección no se trata, el tiempo medio desde la infección por VIH hasta la muerte es de 10 a 12 años. Se ha demostrado que la detección precoz y el tratamiento médico continuado prolongan la vida durante muchos más años.
Definición de caso de vigilancia del SIDA
Tras una amplia consulta y revisión por pares, los CDC y el Consejo de Epidemiólogos Estatales y Territoriales han revisado y combinado las definiciones de caso de vigilancia de la infección por el virus de la inmunodeficiencia humana (VIH) en una única definición de caso para personas de todas las edades, que incluye a adultos y adolescentes de ≥13 años y niños de <13 años. Las revisiones se realizaron para abordar múltiples cuestiones, la más importante de las cuales fue la necesidad de adaptarse a los recientes cambios en los criterios de diagnóstico.
Los criterios de laboratorio para definir un caso confirmado se adaptan ahora a los nuevos algoritmos de pruebas múltiples, incluidos los criterios para diferenciar entre la infección por el VIH-1 y el VIH-2 y para reconocer la infección temprana por el VIH. Un caso confirmado puede clasificarse en uno de los cinco estadios de infección por el VIH: 0, 1, 2, 3 o desconocido.
La infección temprana, reconocida por una prueba del VIH negativa en los 6 meses siguientes al diagnóstico del VIH, se clasifica como estadio 0, y el síndrome de inmunodeficiencia adquirida (SIDA) se clasifica como estadio 3. Los criterios para el estadio 3 se han simplificado al eliminar la necesidad de diferenciar entre diagnósticos definitivos y presuntos de enfermedades oportunistas.
Los criterios clínicos (no de laboratorio) para definir un caso con fines de vigilancia se han hecho más prácticos al eliminar el requisito de información sobre las pruebas de laboratorio. La definición de caso de vigilancia está pensada principalmente para el seguimiento de la carga de la infección por el VIH y la planificación de la prevención y la atención a nivel poblacional, no como base para la toma de decisiones clínicas para pacientes individuales (CDC, 2014).
Desde que se notificaron los primeros casos de sida en Estados Unidos en 1981, las definiciones de casos de vigilancia para la infección por el VIH y el sida han sufrido varias revisiones para responder a los avances en el diagnóstico. Este nuevo documento actualiza las definiciones de casos de vigilancia publicadas originalmente en 2008. Aborda múltiples cuestiones, la más importante de las cuales es la necesidad de adaptarse a los cambios recientes en los criterios de diagnóstico.
Otras necesidades que motivaron la revisión fueron:
- Reconocimiento de la infección temprana por VIH
- Diferenciación entre las infecciones por VIH-1 y VIH-2
- Consolidación de los sistemas de estadificación para adultos/adolescentes y niños
- Simplificación de los criterios para las enfermedades oportunistas indicativas de sida
- Revisión de los criterios para informar de los diagnósticos sin pruebas de laboratorio (CDC, 2014)
Enfermedades oportunistas definitorias del estadio 3 en la infección por VIH
- Infecciones bacterianas, múltiples o recurrentes*
- Candidiasis de bronquios, tráquea o pulmones
- Candidiasis de esófago
- Cáncer de cuello uterino, invasivo†
- Coccidioidomicosis, diseminada o extrapulmonar
- Criptococosis, extrapulmonar
- Criptosporidiosis intestinal crónica (>1 mes de duración)
- Enfermedad por citomegalovirus (que no sea el hígado, el bazo o los ganglios), inicio a la edad de >1 mes
- Retinitis por citomegalovirus (con pérdida de visión)
- Encefalopatía atribuida al VIH§
- Herpes simplex: úlceras crónicas (>1 mes de duración) o bronquitis, neumonitis o esofagitis (inicio a >1 mes)
- Histoplasmosis, diseminada o extrapulmonar
- Isosporiasis, intestinal crónica (>1 mes de duración)
- Sarcoma de Kaposi
- Linfoma, Burkitt (o término equivalente)
- Linfoma, inmunoblástico (o término equivalente)
- Linfoma, primario, de cerebro
- Micobacterium avium complex o Mycobacterium kansasii, diseminado o extrapulmonar
- Micobacterium tuberculosis de cualquier sitio pulmonar†, diseminada o extrapulmonar
- Mycobacterium, otras especies o especies no identificadas, diseminada o extrapulmonar
- Neumonía por Pneumocystis jirovecii (antes conocida como «Pneumocystis carinii»)
- Neumonía recurrente†
- Leucoencefalopatía multifocal progresiva
- Septicemia por Salmonella, recurrente
- Toxoplasmosis cerebral, de inicio a la edad de >1 mes
- Síndrome de emaciación atribuido al VIH
* Sólo entre niños de <6 años.
† Solo entre adultos, adolescentes y niños de ≥6 años.
Fuente: CDC, 2016b.
Manifestaciones clínicas frente a infecciones oportunistas
Cuando su sistema inmunitario está suprimido, las personas tienen defensas más débiles frente a la gran variedad de bacterias, virus, hongos y otros patógenos que están presentes en casi todas partes. Una manifestación clínica es el resultado físico de algún tipo de enfermedad o infección.
Las infecciones oportunistas asociadas al VIH incluyen cualquiera de las infecciones que forman parte de una clasificación definitoria del SIDA. Por ejemplo, la infección oportunista citomegalovirus suele causar la manifestación clínica de ceguera en personas con SIDA.
El VIH en el cuerpo
Los científicos siempre están aprendiendo nueva información sobre cómo afecta el VIH al cuerpo. La infección por el VIH parece afectar a muchos sistemas corporales. Es bien sabido que la infección por el VIH provoca una disminución gradual y pronunciada del funcionamiento del sistema inmunitario. Las personas con VIH corren el riesgo de padecer una gran variedad de enfermedades, tanto comunes como exóticas.
El VIH afecta a:
- El tipo y el número de células sanguíneas
- La cantidad de grasa y la distribución de los músculos en el cuerpo
- La estructura y el funcionamiento del cerebro
- El funcionamiento normal del sistema inmunitario
- El metabolismo básico del cuerpo
La infección por el VIH puede causar muchas afecciones dolorosas o incómodas, incluyendo:
- Confusión o demencia
- Diarrea
- Fatiga
- Fiebre
- Náuseas o vómitos
- Dolor de articulaciones, músculos, o dolor en los nervios
- Dificultad para respirar
- Incontinencia urinaria o fecal
- Pérdida de la visión o de la audición
- Trush (infecciones por hongos en la boca)
- Neumonías crónicas, sinusitis o bronquitis
- Pérdida de tejido muscular y de peso corporal
Prueba tu aprendizaje
Enfermedades e infecciones oportunistas:
- Se observan sólo durante el período de ventana de la infección por VIH.
- Afectan al tipo y al número de células sanguíneas de los pacientes infectados por el VIH.
- Son causadas por un sistema inmunitario suprimido que debilita las defensas contra las bacterias, los virus y los hongos.
- Son el resultado físico de algún tipo de enfermedad o infección.
Respuesta: c
El VIH en los niños
Los niños muestran diferencias significativas en la progresión de la enfermedad del VIH y en sus respuestas virológicas e inmunológicas en comparación con los adultos. Sin el tratamiento farmacológico, los niños pueden presentar retrasos en el desarrollo, retraso en el crecimiento, infecciones bacterianas recurrentes como la neumonía por P. carinii y otras afecciones relacionadas con la baja respuesta inmunitaria. Los tratamientos antirretrovirales disponibles para la infección por VIH pueden no estar disponibles en formulaciones pediátricas. Los medicamentos pueden tener efectos secundarios diferentes en los niños que en los adultos.
Es vital que las mujeres conozcan su estado de VIH antes y durante el embarazo. El tratamiento antirretroviral reduce significativamente la posibilidad de que su hijo se infecte con el VIH. Antes del desarrollo de las terapias antirretrovirales, la mayoría de los niños infectados por el VIH estaban muy enfermos a los 7 años de edad.
En 1994, los científicos descubrieron que un tratamiento corto del medicamento AZT para mujeres embarazadas reducía drásticamente el número y la tasa de niños que se infectaban perinatalmente. La cesárea para el parto puede estar justificada en ciertos casos para reducir la transmisión del VIH. Como resultado, las infecciones perinatales por VIH han disminuido sustancialmente en el mundo desarrollado.
Ahora es posible el diagnóstico precoz de la infección por VIH en los recién nacidos. La terapia antirretroviral para los bebés es ahora la norma de atención y debe iniciarse tan pronto como se determine que el niño está infectado por el VIH mediante pruebas. Los niños aparentemente no infectados que nacen de madres seropositivas son tratados actualmente con medicamentos antirretrovirales durante 6 semanas para reducir cualquier posibilidad de transmisión del VIH.
¿Sabías que. …
Las mujeres con VIH que toman la medicación antirretroviral durante el embarazo según las recomendaciones pueden reducir el riesgo de transmitir el VIH a sus bebés a menos del 1%.
Pon a prueba tu aprendizaje
La infección por VIH en niños:
- Tiene la misma progresión de la enfermedad que los adultos.
- Se ha reducido mediante el uso de AZT en mujeres embarazadas infectadas por el VIH.
- No suele causar síntomas hasta la pubertad.
- Causa un retraso en el desarrollo cuando se trata con fármacos demasiado pronto.
Respuesta: b
El VIH en las mujeres
Ciertas cepas del VIH pueden infectar a las mujeres más fácilmente. La cepa del VIH presente en Tailandia parece transmitirse más fácilmente a las mujeres a través de las relaciones sexuales. Los científicos creen que las mujeres y las parejas receptivas se infectan más fácilmente con el VIH que las parejas insertivas. Las parejas receptivas corren un mayor riesgo de transmisión de cualquier enfermedad de transmisión sexual, incluido el VIH.
Las mujeres infectadas por el VIH corren un mayor riesgo de sufrir una serie de problemas ginecológicos, como la enfermedad inflamatoria pélvica (EIP), abscesos en las trompas de Falopio y los ovarios, e infecciones recurrentes por hongos.
Algunos estudios han descubierto que las mujeres infectadas por el VIH tienen una mayor prevalencia de infección por el virus del papiloma humano (VPH). La displasia cervical es una afección precancerosa del cuello uterino causada por ciertas cepas del VPH. La displasia cervical en las mujeres infectadas por el VIH suele ser más agresiva a medida que el sistema inmunitario de la mujer disminuye. Esto puede conducir a un carcinoma cervical invasivo, que es una condición indicadora del SIDA. Es importante que las mujeres con VIH se sometan a pruebas de Papanicolaou más frecuentes que las que no están infectadas.
Varios estudios han demostrado que las mujeres de Estados Unidos que tienen VIH reciben menos servicios sanitarios y medicamentos para el VIH que los hombres. Esto puede deberse a que a las mujeres no se les diagnostica ni se les hacen pruebas con tanta frecuencia.
Acceso a la atención médica
A medida que los medicamentos disponibles para tratar la infección por el VIH se han hecho más numerosos y complejos, la atención del VIH se ha convertido en una especialidad médica. Si es posible, las personas infectadas por el VIH deben buscar un médico experto en el tratamiento del VIH y el SIDA. El departamento de salud local puede proporcionar esta información.
Impacto de los nuevos fármacos en la evolución clínica
Antes de 1996 había tres medicamentos disponibles para tratar el VIH. Estos fármacos se utilizaban por separado y su beneficio era limitado. En 1996, los investigadores descubrieron que la toma de combinaciones de estos medicamentos y otros más nuevos reducía drásticamente la cantidad de VIH (carga viral) en el torrente sanguíneo de una persona infectada por el VIH. Se utilizan dos o tres medicamentos diferentes en combinación. Cada uno de ellos se dirige a una parte distinta del virus y a su replicación. La reducción de las muertes por SIDA en Estados Unidos se ha atribuido principalmente a esta terapia combinada, denominada terapia antirretroviral de gran actividad (TARGA).
No todas las personas infectadas por el VIH se benefician de las nuevas terapias farmacológicas. Algunas personas no pueden tolerar los efectos secundarios desagradables o graves de los medicamentos. Otras no pueden seguir el complejo programa de tratamiento. Si los pacientes no toman la medicación todos los días según las instrucciones de su médico, los fármacos no son eficaces y puede desarrollarse una resistencia viral.
El coste de las nuevas terapias farmacológicas puede ser prohibitivo. Los programas de seguros y los programas gubernamentales para personas con bajos ingresos pagan gran parte del coste de los medicamentos para el VIH en muchos estados. Estos medicamentos pueden costar más de 2.000 dólares por persona cada mes. Las personas que viven en otros países en los que la medicación es inasequible tienen un acceso muy limitado a las nuevas terapias.
Aunque las nuevas terapias farmacológicas funcionan para muchas personas para mantener la cantidad de virus en sus cuerpos a niveles muy bajos, no son una cura para el VIH. Una vez que se interrumpe la terapia, la carga viral aumenta. Incluso durante el tratamiento, se produce la replicación del virus y la persona sigue siendo infecciosa para los demás.
Ahora es habitual ver la terapia de combinación de fármacos referida simplemente como ART, o terapia antirretroviral. Los nuevos fármacos y las nuevas directrices para su uso no son infrecuentes y se puede acceder a la información sobre ellos en los sitios web AIDSinfo de los CDC y de los Institutos Nacionales de Salud (NIH).
Pon a prueba tu aprendizaje
Terapia TARGA:
- Es un fármaco antirretroviral recientemente descubierto.
- Es una cura para el VIH/SIDA.
- Disminuye la carga viral hasta un punto en el que los pacientes ya no son contagiosos.
- Es la razón principal de la reducción de las muertes por SIDA en los Estados Unidos.
Recursos en línea
Tratamiento TARGA para el VIH: Quién, qué, por qué, cuándo y cómo (Khan Academy)
https://www.youtube.com/watch?v=K6h606iNWkw
Tratamiento del VIH: Medicamentos antirretrovirales/Enfermedades infecciosas (Khan Academy)
https://www.youtube.com/watch?v=GR9d9wrOl5E
Respuesta: d
VIH: 5 razones para seguir el tratamiento (3:54)
https://www.youtube.com/watch?v=3m-NGmFV0b0
Resistencia
Muchas personas descubren que con el tiempo el virus se vuelve resistente a su medicación y deben cambiar de medicamento. Esto es especialmente cierto cuando los medicamentos no se toman correctamente, pero limita el número de posibles terapias farmacológicas que la persona podría utilizar.
Efectos secundarios
Los pacientes suelen tener efectos secundarios desagradables cuando utilizan medicamentos recetados para tratar su infección por VIH. Estos efectos secundarios incluyen:
- Náuseas
- Diarrea
- Neuropatía periférica (entumecimiento o dolor en pies y manos)
- Lipodistrofia: cambios en la distribución de la grasa corporal, que se presenta con grandes depósitos de grasa en la nuca, en la zona del estómago y en el tamaño de las mamas en las mujeres y con un pronunciado adelgazamiento de brazos y piernas
- Interferencia con el metabolismo de los anticonceptivos orales
- Osteoporosis
- Diabetes u otros cambios en el metabolismo de la glucosa
- Colesterol o triglicéridos muy elevados
- Daños en el sistema nervioso hígado y/o otros órganos del cuerpo
Terapias alternativas
Las personas han recurrido a terapias alternativas (a veces llamadas complementarias) para tratar la infección por el VIH desde que se conoce el virus. Muchas personas utilizan estos tratamientos junto con las terapias de su proveedor médico. Otras personas optan por utilizar sólo las terapias alternativas. Estas terapias comprenden una amplia gama de tratamientos, como las vitaminas, los masajes, las hierbas, los remedios naturistas y muchos más. Aunque no hay pruebas de que estos tratamientos sean perjudiciales, también hay muy pocas pruebas de que sean beneficiosos. Muchos de estos remedios aún no se han estudiado para ver si ayudan.
Es importante que las personas que toman terapias alternativas informen a su médico de lo que están utilizando. Pueden producirse efectos secundarios perjudiciales por las interacciones de la medicina «natural» y los antirretrovirales. Por ejemplo, la hierba de San Juan es un remedio a base de hierbas que se utiliza a menudo para la depresión y que interactúa negativamente con los medicamentos para el VIH.
Otros medicamentos, incluidos los de venta libre, los de venta con receta y los de la calle, pueden tener graves interacciones con los antirretrovirales. Es muy importante que las personas que toman medicamentos para el VIH informen a su médico, farmacéutico y trabajador social sobre todos los demás fármacos que toman.
Recurso en línea
Medicina complementaria y alternativa, lo que debes saber
https://www.youtube.com/watch?v=4ZX_gpNwoJU
Administración de casos
Las personas que viven con el VIH a menudo buscan la asistencia de un administrador de casos de VIH que pueda ayudar a explicar los diferentes tipos de servicios disponibles. La mayoría de los estados cuentan con sistemas para proporcionar asistencia médica y de prescripción a las personas que viven con el VIH y el SIDA. Póngase en contacto con su departamento o distrito de salud local para encontrar un gestor de casos en su comunidad.
Estrategias de prevención
Anthony Fauci, director del Instituto Nacional de Alergias y Enfermedades Infecciosas (NIAID), ha declarado: «La prevención no es unidimensional con el VIH, es una combinación multidimensional y heterogénea de prevenciones» (NIAID, 2014a).
Fauci acompañó la declaración anterior con un gráfico titulado «Prevención combinada del VIH» que incluía:
- Prueba/asesoramiento del VIH
- Tratamiento como prevención
- Circuncisión masculina médica
- Tratamiento de las ITS
- Microbicidas
- Tratamiento/Prevención de la drogadicción/el alcoholismo
- Jeringas limpias
- Educación/modificación de la conducta
- Condones
- Control del suministro de sangre
- ARVs para la PTM, PEP, PrEP (Fauci, 2014)
Ninguna opción de prevención funciona siempre con todos los grupos objetivo, pero cada una ha mostrado, y sigue mostrando, un éxito medible frecuente con muchos grupos. Utilizadas conjuntamente, han logrado avances significativos contra el VIH (Fauci, 2014; NIAID, 2014a).
Recurso en línea
Programas de prevención de los CDC
http://www.cdc.gov/hiv/prevention/programs/pwp/index.html
Prevención del VIH para adultos y adolescentes con VIH
Fuente: CDC.
Tratamiento como prevención
La llegada en 1996 de la potente terapia antirretroviral combinada (TAR), a veces denominada TARH (terapia antirretroviral altamente activa) o TARC (terapia antirretroviral combinada eficaz), cambió el curso de la epidemia de VIH. Estos «cócteles» de tres o más fármacos antirretrovirales utilizados de forma combinada dieron a los pacientes y a los científicos nuevas esperanzas para luchar contra la epidemia y han mejorado significativamente la esperanza de vida: décadas en lugar de meses.
Durante muchos años, los científicos creyeron que el tratamiento de las personas infectadas por el VIH también reducía significativamente su riesgo de transmitir la infección a sus parejas sexuales y consumidores de drogas que no tenían el virus. Las pruebas circunstanciales eran sustanciales, pero nadie había llevado a cabo un ensayo clínico aleatorio, el estándar de oro para demostrar que una intervención funciona.
Eso cambió en 2011 con la publicación de los resultados del estudio de la Red de Ensayos de Prevención del VIH (HPTN) 052, un ensayo clínico aleatorio diseñado en parte para evaluar si el inicio temprano de la terapia antirretroviral puede prevenir la transmisión sexual del VIH entre parejas heterosexuales en las que uno de los miembros está infectado por el VIH y el otro no. Este estudio histórico validó que el tratamiento temprano del VIH tiene un profundo beneficio de prevención; los resultados mostraron que el riesgo de transmitir el VIH a una pareja no infectada se redujo en un 96% (HPTN, 2016).
Como concepto y estrategia, el tratamiento de las personas infectadas por el VIH para mejorar su salud y reducir el riesgo de transmisión ulterior -a veces denominado tratamiento como prevención- se refiere a los beneficios personales y de salud pública del uso de la terapia antirretroviral para suprimir continuamente la carga viral del VIH en la sangre y los fluidos genitales, lo que disminuye el riesgo de transmitir el virus a otras personas. Esta práctica se ha utilizado desde mediados de la década de 1990 para prevenir la transmisión del virus de madre a hijo, o perinatal.
Una investigación publicada en 1994 demostró que la zidovudina, más conocida como AZT, cuando se administraba a las mujeres embarazadas infectadas por el VIH y a sus recién nacidos, reducía el riesgo de transmisión perinatal de aproximadamente el 25% al 8%. Desde entonces, la realización rutinaria de pruebas a las mujeres embarazadas y el tratamiento de las madres infectadas con ART durante el embarazo, el parto y la lactancia, cuando se practica de acuerdo con las recomendaciones, ha reducido el riesgo de la madre de transmitir el VIH a su hijo en un 90%.
El tratamiento por sí solo no resolverá la epidemia mundial del VIH, pero es un elemento importante de un ataque múltiple que incluye esfuerzos de prevención, una inversión inteligente de recursos, un mayor acceso a las pruebas de detección y a la atención médica, y la participación de todo el mundo: el gobierno local, estatal y federal; las comunidades religiosas; y los grupos e individuos privados. Proporcionar tratamiento a las personas infectadas por el VIH debe ser la primera prioridad y, para conseguirlo, hay que ser consciente de la necesidad. Así, las pruebas y la identificación de las personas infectadas por el VIH se convierten en el «punto de entrada fundamental en el sistema de atención médica tanto para el tratamiento como para la prevención» (CDC, 2013).
Recursos en línea
VIH: Ayuda a detener el virus
https://www.youtube.com/watch?v=rCp5c5diFXM
¿Qué es la PrEP?
https://www.youtube.com/watch?v=ueKrjO6rAyE
VIH: Treat2Prevent (2:10)
https://www.youtube.com/watch?v=U7VnbCYScmU
Vacuna
Los trabajos sobre una vacuna contra el VIH se remontan a tres décadas antes del primer ensayo clínico de la vacuna contra el VIH en los Institutos Nacionales de Salud en 1987, pero un investigador ha dicho recientemente que cree que la vacuna en la que está trabajando está todavía a 8 o 10 años de distancia de ser viable en humanos. Por muy desalentador que pueda parecer, se necesita mucho tiempo para realizar el trabajo necesario para crear una vacuna, y el VIH plantea algunos retos únicos (NIAID, 2013; Hayes, 2017; AIDS.gov, 2015).
Las vacunas han sido históricamente el medio más eficaz para prevenir e incluso erradicar enfermedades infecciosas. Al igual que las vacunas contra la viruela y la polio, una vacuna preventiva contra el VIH podría salvar millones de vidas. El desarrollo de vacunas seguras, eficaces y asequibles que puedan prevenir la infección por el VIH en personas no infectadas es la mejor esperanza para controlar y/o acabar con la epidemia del VIH.
El objetivo a largo plazo es desarrollar una vacuna segura y eficaz que proteja a las personas de todo el mundo de contraer la infección por el VIH. Sin embargo, aunque una vacuna sólo proteja a algunas personas, podría tener un gran impacto en las tasas de transmisión y ayudar a controlar la epidemia, especialmente en las poblaciones en las que hay una alta tasa de transmisión del VIH. Una vacuna parcialmente eficaz podría disminuir el número de personas que se infectan con el VIH, reduciendo aún más el número de personas que pueden transmitir el virus a otras.
El VIH es un virus muy complejo y muy cambiante, y se diferencia de otros virus porque el sistema inmunitario humano nunca se deshace completamente de él. La mayoría de las personas infectadas por un virus, aunque sea mortal, se recuperan de la infección y su sistema inmunitario elimina el virus de su organismo. Una vez eliminado, suele desarrollarse una inmunidad al virus. Pero los seres humanos no parecen ser capaces de eliminar completamente el VIH y desarrollar inmunidad contra él. El cuerpo no puede producir anticuerpos eficaces y el VIH se dirige, invade y destruye células importantes que el cuerpo humano necesita para luchar contra la enfermedad. Hasta ahora, ninguna persona con una infección de VIH establecida ha eliminado el virus de forma natural, y esto ha dificultado el desarrollo de una vacuna preventiva contra el VIH.
Los científicos siguen desarrollando y probando vacunas en laboratorios, en animales e incluso en seres humanos. Los ensayos permiten a los investigadores probar la eficacia y la seguridad de su candidato a vacuna, y cada ensayo ha aportado información importante en el camino hacia el desarrollo de una vacuna ampliamente eficaz, pero aún quedan muchos retos por superar.
Recurso en línea
Institutos Nacionales de la Salud, sobre el SIDA
http://www.aidsinfo.nih.gov/
Profilaxis previa a la exposición (PrEP)
La profilaxis previa a la exposición (PrEP) es una forma de que las personas que no tienen el VIH ayuden a prevenir la infección por el virus tomando una píldora cada día. La píldora contiene dos medicamentos que también se utilizan, en combinación con otros, para tratar el VIH. Cuando alguien se expone al VIH a través de las relaciones sexuales o el uso de drogas inyectables, la PrEP puede ayudar a impedir que el virus establezca una infección permanente (CDC, 2014c).
Actualmente, la única píldora aprobada por la FDA para su uso como PrEP para personas con un riesgo muy alto de contraer la infección por el VIH se llama Truvada, y contiene tenofovir y emtricitabina. Estos fármacos actúan bloqueando importantes vías que el VIH utiliza para establecer una infección (AIDS.gov, 2014a).
Cuando se utiliza de forma sistemática, la PrEP ha demostrado que reduce en gran medida el riesgo de infección por el VIH en personas con un riesgo considerable. En todos los diversos ensayos clínicos nacionales e internacionales, el riesgo de contraer la infección por el VIH fue menor -hasta un 92% menos- para los participantes que tomaron los medicamentos de forma constante que para los que no lo hicieron. La PrEP es mucho menos eficaz cuando no se toma de forma sistemática (CDC, 2014c).
La PrEP es una poderosa herramienta de prevención del VIH y puede combinarse con preservativos y otros métodos de prevención para proporcionar una protección aún mayor que cuando se utiliza sola. Las personas que utilizan la PrEP deben comprometerse a tomar el fármaco a diario y a acudir a su proveedor de atención médica cada 3 meses para someterse a la prueba del VIH y a otros seguimientos (CDC, 2014c).
La PrEP no es para todo el mundo, y en 2014 el Servicio de Salud Pública de Estados Unidos publicó las primeras directrices de práctica clínica exhaustivas para la PrEP, Pre-exposure Prophylaxis for the Prevention of HIV Infection in the United States, 2014: A Clinical Practice Guideline, acompañada de un suplemento con formularios y orientaciones de asesoramiento.
En 2014 los CDC, en colaboración con otros, lanzaron la primera PrEPline del país, que permite a los clínicos (médicos, enfermeros y asistentes médicos) llamar gratuitamente para consultar con expertos sobre el uso de la profilaxis previa a la exposición (PrEP) con un paciente. La PrEP también proporcionará listas de comprobación escritas y en línea, directrices, material informativo y herramientas educativas (CDC, 2014c).
Tuberculosis, otras ETS y hepatitis B y C
Debido a las interrelaciones entre el VIH, la tuberculosis (TB), las enfermedades de transmisión sexual, el VHB y el VHC, un breve análisis de cada una de ellas requiere ser revisado por los profesionales de la salud.
Tuberculosis y VIH
La micobacteria de la tuberculosis (TB) se transmite por medio de gotitas en el aire de personas con TB pulmonar o laríngea activa al toser, estornudar o hablar. Aunque las bacterias de la tuberculosis pueden vivir en cualquier parte del cuerpo, la tuberculosis pulmonar o laríngea infecciosa representa la mayor amenaza para la salud pública.
Causa de la tuberculosis
La infección latente, que es asintomática y no infecciosa, puede durar toda la vida. El diagnóstico presuntivo de tuberculosis activa se realiza cuando hay resultados positivos en las pruebas o bacilos ácido-alcohol resistentes (BAA) en el esputo u otros fluidos corporales. El diagnóstico se confirma mediante la identificación de M. tuberculosis en un cultivo, que debe ir seguido de una prueba de sensibilidad a los medicamentos de la bacteria.
Epidemiología de la tuberculosis
La tuberculosis es una de las enfermedades más mortíferas del mundo. Un tercio de la población mundial está infectada de tuberculosis. Trece millones de estadounidenses, un 4,2% estimado, enfermaron de tuberculosis y hubo aproximadamente 1,5 millones de muertes relacionadas con esta enfermedad. Los CDC estimaron que entre el 6% y el 10% de todos los casos de TB en América se produjeron entre personas seropositivas (CDC, 2016).
En 2013, se notificaron 9.582 casos de TB en Estados Unidos. Este número y la tasa de casos de 3,0 casos/100.000, ambos disminuyeron con respecto a 2012 y están en línea con una disminución continua desde el pico de resurgimiento de la TB de 1992 (CDC, 2014e).
Recursos en línea
AIDS.gov: Tuberculosis y VIH
https://www.cdc.gov/tb/publications/pamphlets/tbandhiv_eng.htm
TB y VIH, un dúo mortal
https://www.youtube.com/watch?v=oWqBNlp9_vI
Transmisión y progresión
Cuando las secreciones infecciosas estornudadas o tosidas por un adulto con TB pulmonar son respiradas por otra persona, las bacterias pueden llegar a depositarse en los pulmones. Después de varias semanas, las bacterias se multiplican y pueden aparecer síntomas asintomáticos similares a los de la neumonía. Las bacterias de la tuberculosis se transportan por el torrente sanguíneo y el sistema linfático, se bombean a través del corazón y luego se diseminan por el cuerpo.
La mayor cantidad de bacterias va a los pulmones. En la mayoría de los casos, este proceso, llamado infección primaria, se resuelve por sí mismo y se establece algo llamado hipersensibilidad de tipo retardado. Esto se mide con la prueba cutánea de la tuberculina. El periodo de incubación de esta infección primaria es de 2 a 10 semanas. En la mayoría de los casos, se desarrolla un estado latente de tuberculosis. El noventa por ciento de las personas con TB latente (LTBI) nunca experimentan una enfermedad posterior. Aparte de una prueba cutánea de la tuberculina positiva, las personas con infección tuberculosa latente no tienen evidencia clínica, radiográfica (rayos X) o de laboratorio de la tuberculosis y no pueden transmitir la tuberculosis a otras personas.
En el otro 10% de los individuos infectados, la infección tuberculosa sufre una reactivación en algún momento y desarrollan la tuberculosis activa. Alrededor del 5% de las personas recién infectadas se reactivan en los dos primeros años de la infección primaria y otro 5% lo hará en algún momento posterior de su vida.
Síntomas de la tuberculosis
El periodo que transcurre desde la exposición inicial hasta la conversión de la prueba cutánea de la tuberculina es de 4 a 12 semanas. Durante este periodo, el paciente no muestra síntomas. La progresión hacia la enfermedad activa y los síntomas (como la tos, la pérdida de peso y la fiebre) suele producirse en los dos primeros años después de la infección, pero puede ocurrir en cualquier momento.
Prevención de la tuberculosis
Es importante reconocer las barreras de comportamiento para el manejo de la tuberculosis, que incluyen deficiencias en los regímenes de tratamiento, poca adherencia de los clientes a la medicación contra la tuberculosis y falta de concienciación pública. Los proveedores de atención primaria de la salud necesitan una formación adecuada en materia de detección, diagnóstico, tratamiento, asesoramiento y rastreo de contactos para la TB a través de programas de educación continua y consultas de expertos.
Promover la adherencia de los pacientes a la programación de la medicación, a veces complicada, también requiere tener en cuenta las percepciones culturales y étnicas de los pacientes sobre su estado de salud. Proporcionar estrategias y servicios que aborden los múltiples problemas de salud asociados a la tuberculosis (como el abuso de alcohol y drogas, la falta de vivienda y las enfermedades mentales) también genera confianza y promueve la adherencia a los planes de tratamiento.
Se recomienda un régimen diario de isoniazida durante 9 meses porque los ensayos prospectivos y aleatorios en personas VIH negativas indican que 12 meses de tratamiento son más eficaces que 6 meses de tratamiento. Aunque un régimen de 9 meses de Isoniazid es el régimen preferido para el tratamiento de la LTBI, un régimen de 6 meses proporciona una protección sustancial.
En algunas situaciones, el tratamiento durante 6 meses en lugar de 9 meses puede ser rentable y seguir proporcionando un resultado favorable. Así, basándose en las condiciones locales, los departamentos de salud o los proveedores pueden llegar a la conclusión de que es preferible un tratamiento de 6 meses en lugar de 9 meses de isoniazida.
Los ensayos clínicos han demostrado que la terapia preventiva diaria durante 12 meses reduce el riesgo de contraer la enfermedad de la tuberculosis en más del 90% en los pacientes con ITBL que completan un tratamiento completo. Hay pruebas de que 6 meses de terapia preventiva con isoniazida también pueden prevenir la enfermedad en aproximadamente el 69% de los pacientes que completan el régimen. Se debe hacer todo lo posible para asegurar que los pacientes se adhieran a esta terapia durante al menos 6 meses. Los niños deben recibir al menos 9 meses de terapia preventiva.
Tratamiento de la tuberculosis y de la tuberculosis multirresistente
Para prevenir la resistencia a los fármacos y curar la tuberculosis, los CDC recomiendan que la tuberculosis se trate con un régimen multirresistente que puede durar de 6 a 12 meses.
Coinfección tuberculosis/VIH
Las personas coinfectadas por el VIH y la tuberculosis tienen un riesgo considerablemente mayor de desarrollar la enfermedad de la tuberculosis que las que sólo tienen tuberculosis. Los estudios sugieren que el riesgo de desarrollar la enfermedad de la tuberculosis es del 7% al 10% cada año para las personas que están infectadas tanto por M. tuberculosis como por el VIH, mientras que es del 10% a lo largo de la vida para una persona infectada sólo por M. tuberculosis.
En una persona infectada por el VIH, la enfermedad de la tuberculosis puede desarrollarse de dos maneras. Una persona que ya tiene una infección de tuberculosis latente puede infectarse con el VIH, y entonces puede desarrollarse la enfermedad de la tuberculosis al debilitarse el sistema inmunitario. O bien, una persona infectada por el VIH puede infectarse con M. tuberculosis, y la enfermedad tuberculosa puede desarrollarse rápidamente porque el sistema inmunitario no funciona bien.
Recurso en línea
CDC: Tuberculosis (TB)
http://www.cdc.gov/tb/
Otras ETS y VIH
El término ETS (enfermedad de transmisión sexual) hace referencia a más de veinticinco organismos infecciosos que se transmiten a través de la actividad sexual y a decenas de síndromes clínicos que provocan. Las enfermedades de transmisión sexual afectan a hombres y mujeres y pueden transmitirse de madres a bebés durante el embarazo y el parto. También se denominan infecciones de transmisión sexual (ITS).
Bacterias, virus y otras causas de ETS
Las bacterias causan ETS como la clamidia, la gonorrea y la sífilis. Los virus causan el herpes, las verrugas genitales, la hepatitis B y el VIH. La sarna está causada por ácaros, y los piojos púbicos causan «ladillas». La tricomoniasis está causada por unos organismos diminutos llamados protozoos y las infecciones por «hongos» son causadas por hongos. Algunas ETS, como la enfermedad inflamatoria pélvica, pueden tener más de una causa; por ejemplo, una mujer puede tener tanto gonorrea como clamidia, lo que provoca una EIP. Un hombre puede tener más de una causa de epididimitis, generalmente gonorrea y clamidia. La uretritis no gonocócica (UNG) suele estar causada por una bacteria.
Estados Unidos, a nivel nacional e internacional
Desde el comienzo de la epidemia de SIDA, los investigadores han observado la fuerte asociación entre el VIH y otras ETS. Los CDC calculan que cada año se producen 20 millones de nuevas infecciones por ETS, incluidas la gonorrea, la clamidia y la sífilis, las tres que los médicos deben notificar. La mitad de estas nuevas infecciones por ETS se producen en jóvenes de entre 15 y 24 años y acumulan casi 16.000 millones de dólares en costes sanitarios.
En 2015 se produjeron aumentos en las tres ETS notificables y 1,5 millones de nuevos casos de clamidia fue el más alto de cualquier afección jamás notificada a los CDC. Los hombres homosexuales y bisexuales se enfrentan al mayor número de casos de sífilis, en continuo aumento, y representan el 90% de todos los casos. La infección por sífilis aumenta la tasa de infección por VIH (CDC, 2016).
En todo el mundo, más de un millón de personas adquieren una infección de transmisión sexual (ITS) cada día. El término ITS se utiliza a menudo para reflejar el hecho de que una persona puede estar infectada y sin embargo no mostrar síntomas de enfermedad. Cada año, 500 millones enferman de clamidia, gonorrea, sífilis y tricomoniasis. La resistencia a los fármacos, especialmente en el caso de la gonorrea, representa un gran desafío para la lucha contra estas enfermedades en todo el mundo (OMS, 2013).
Las infecciones primarias por ETS pueden causar complicaciones relacionadas con el embarazo, infecciones congénitas, infertilidad, embarazo ectópico, dolor pélvico crónico y cánceres. Las ETS también pueden acelerar otras infecciones como el VIH.
El VIH y las ETS
La presencia de una infección por otras ETS aumenta el riesgo de transmisión del VIH porque:
- Las ETS como la sífilis y el herpes sintomático pueden causar roturas en la piel, que proporcionan una entrada directa para el VIH.
- La inflamación por ETS como la clamidia facilita la entrada del VIH y su infección.
- El VIH suele detectarse en el pus u otras secreciones de las úlceras genitales de hombres y mujeres infectados por el VIH.
- Las úlceras pueden sangrar con facilidad y entrar en contacto con tejidos vaginales, cervicales, orales, uretrales y rectales durante las relaciones sexuales.
- La inflamación parece aumentar la eliminación del virus del VIH y la carga viral en las secreciones genitales.
Transmisión de las ETS
Las ETS se transmiten de la misma forma que el VIH: por sexo anal, vaginal y oral. Además, el contacto piel con piel es importante para la transmisión del herpes, las verrugas genitales y la infección por el VPH, la sífilis, la sarna y los piojos púbicos.
Síntomas de las ETS
En el pasado se hacía mucho hincapié en los síntomas como indicadores de la infección por ETS. La investigación ha cambiado esto. Ahora sabemos que el 80% de los que tienen clamidia, el 70% de los que tienen herpes y un gran porcentaje de los que tienen otras ETS no tienen síntomas, pero pueden transmitir las infecciones.
Además de las pruebas y el tratamiento rápidos para los que tienen síntomas, en los Estados Unidos se hace hincapié en la detección de la infección sobre la base del riesgo conductual. Los pacientes no pueden dar por sentado que sus proveedores de asistencia sanitaria realizan pruebas de ETS. En otras palabras, las mujeres que se someten a una prueba de Papanicolaou o a un examen anual no deben dar por sentado que también se someten a una prueba de clamidia o de cualquier otra ETS.
Prevención de las ETS
Las siguientes medidas ayudarán a prevenir la infección por ETS:
- Abstenerse o mantener una relación mutuamente monógama con una pareja no infectada.
- Saber que muchas ETS no presentan síntomas.
- Saber que las píldoras anticonceptivas y las inyecciones no previenen las infecciones; debe utilizar preservativos junto con otros métodos anticonceptivos.
- Acompáñese con su(s) pareja(s) sexual(es) para que le hagan pruebas.
- Evite las duchas vaginales.
- Aprenda la forma correcta de utilizar los preservativos y luego úselos correcta y sistemáticamente cada vez que tenga relaciones sexuales.
- Asegúrese de que todas las parejas sexuales sean examinadas y tratadas si se produce una ETS.
- Cambie las formas de mantener relaciones sexuales para que no haya riesgo de infección.
- Aprenda a hablar sobre el uso correcto de los preservativos con todas las parejas sexuales.
- Ponga en práctica la prevención que ha aprendido para el VIH y la hepatitis.
Pruebas de ETS
En la mayoría de los centros, hay disponibles nuevas pruebas de orina (orinar en un vaso) para algunas ETS. También pueden estar disponibles la prueba de Western Blot (sangre) para el herpes y las pruebas de captura híbrida para las verrugas genitales. Sin embargo, en la mayoría de los lugares, los cultivos, las preparaciones húmedas y las extracciones de sangre para la sífilis siguen siendo el método de prueba estándar. Es fundamental que las mujeres se sometan a pruebas de Papanicolaou y que tanto los hombres como las mujeres revelen los antecedentes de ETS durante los exámenes médicos.
Tratamiento de las ETS
El tratamiento de las ETS se basa en los análisis de laboratorio y el diagnóstico clínico. Los tratamientos varían con cada enfermedad o síndrome. Dado que se está desarrollando una resistencia a los medicamentos para algunas ETS, consulte las últimas directrices de tratamiento de los CDC.
Recursos en línea
Síntomas de las ETS y de las ETS
https://www.youtube.com/watch?v=XcPCY83FIvk
Hepatitis B y VIH
La hepatitis es una inflamación del hígado que puede estar causada por muchas cosas, incluidos los virus. Los virus actuales incluyen la hepatitis A (transmisión fecal/oral), B, C, D y otros. La hepatitis B (VHB) es un virus que se transmite por la sangre y los fluidos corporales de una persona infectada. Hay aproximadamente un 10% de personas con VIH coinfectadas por el VHB. La transmisión del VHB se produce en los mismos comportamientos que la infección por el VIH, es decir, las relaciones sexuales sin protección y a través de la transmisión de la sangre al compartir agujas.
Prevención del VHB
Existe una vacuna para prevenir el VHB. La vacuna contra la hepatitis B se administra por vía intramuscular en una serie de tres dosis durante 6 meses. Más del 90% de las personas que se ponen las tres inyecciones se vuelven inmunes al VHB. ¿Por qué no se vacuna todo el mundo contra el VHB? La vacuna contra el VHB es relativamente barata para los bebés y los niños, pero más cara para los adultos (cuesta unos 150 dólares por persona). Este coste es la razón probable por la que la mayoría de los adultos no se vacunan contra el VHB.
Epidemiología del VHB
Cada año decenas de miles de personas se infectan por el VHB en Estados Unidos. De ellas, entre el 2% y el 6% de los adultos se convertirán en portadores infecciosos crónicos del virus. Hay hasta 1,4 millones de portadores del VHB en los Estados Unidos.
El VHB no se transmite por:
- Lactancia
- Estornudos
- Abrazos
- Tos
- Compartir utensilios para comer o vasos
- Alimentos o agua
- Contacto casual
Factores de riesgo de infección por el VHB
Las personas no vacunadas tienen mayor riesgo de contraer el VHB si:
- Comparten agujas/jeringas y equipos de inyección
- Tienen relaciones sexuales con una persona infectada o con más de una pareja
- Son hombres y tienen relaciones sexuales con un hombre
- Trabajan donde entran en contacto con sangre o fluidos corporales, como en un entorno sanitario, una prisión o un hogar para discapacitados del desarrollo
- Utilizan los artículos de cuidado personal (maquinillas de afeitar, cepillos de dientes) de una persona infectada
- Está en diálisis renal
- Ha nacido en una parte del mundo con una alta tasa de hepatitis B (China, Sudeste Asiático, África, Islas del Pacífico, Oriente Medio, Sudamérica, y Alaska)
- Recibir un tatuaje o un piercing con material contaminado con la sangre de alguien infectado por el VHB
Progresión del VHB
El periodo medio de incubación del VHB es de unas 12 semanas. Las personas son infecciosas cuando son «positivas al antígeno de superficie de la hepatitis B» (HBsAg), ya sea porque están recién infectadas o porque son portadoras crónicas.
El VHB provoca daños en el hígado y en otros sistemas corporales, que pueden ser desde leves hasta graves o mortales. La mayoría de las personas se recuperan de su infección por el VHB y no se convierten en portadores. Los portadores (alrededor del 2%-6% de los adultos que se infectan) tienen el virus en su cuerpo durante meses, años o toda la vida. Pueden infectar a otras personas con el VHB a través de su sangre o del contacto con otros fluidos corporales.
Síntomas del VHB
Las personas con el VHB pueden sentirse bien y tener un aspecto saludable. Algunas personas infectadas por el VHB sólo muestran síntomas leves, que pueden incluir:
- Pérdida de apetito
- Fatiga extrema
- Dolor abdominal
- Indice (coloración amarilla de los ojos y la piel)
- Dolor en las articulaciones
- Malestar
- Orina oscura
- Náuseas o vómitos
- Erupciones cutáneas
.
Otros infectados por el VHB experimentan síntomas más graves y pueden quedar incapacitados durante semanas o meses. También pueden producirse complicaciones a largo plazo, como hepatitis crónica, enfermedad hepática recurrente, insuficiencia hepática y cirrosis (daño hepático crónico).
Prevención del VHB
Desde 1982 existe una vacuna contra el VHB. Esta vacuna es adecuada para personas de todas las edades, incluso para los bebés. Las personas que puedan estar en riesgo de infección deben vacunarse. Para reducir aún más el riesgo de infección por el VHB o prevenirla, una persona puede:
- Abstenerse de mantener relaciones sexuales y/o del uso de drogas inyectables
- Mantener una relación monógama con una pareja que no esté infectada o vacunada contra el VHB
- Utilizar prácticas sexuales más seguras (como se define en la sección Transmisión)
- No compartir nunca agujas/jeringas u otro material de inyección
- No compartir nunca cepillos de dientes, maquinillas de afeitar, cortapelos para la nariz, u otros artículos de cuidado personal que puedan entrar en contacto con la sangre
- Use las precauciones estándar con toda la sangre y los fluidos corporales
Los bebés nacidos de madres portadoras del VHB tienen una reducción de más del 90% en su probabilidad de infectarse con el VHB, si reciben una inyección de inmunoglobulina contra la hepatitis B y la vacuna contra la hepatitis B poco después del nacimiento, más dos dosis adicionales de la vacuna antes de los 6 meses de edad. Es fundamental que las mujeres y sus proveedores de servicios médicos sepan que la mujer es portadora del VHB. Las personas con el VHB no deben donar sangre, semen u órganos corporales.
Tratamiento del VHB
No hay medicamentos disponibles para la infección por el VHB recientemente adquirida (aguda). Existen fármacos antivirales para el tratamiento de la infección crónica por el VHB, aunque el éxito del tratamiento varía según el individuo. La vacuna no se utiliza para tratar el VHB una vez que la persona está infectada.
Hepatitis C y VIH
La hepatitis C es una enfermedad del hígado causada por el virus de la hepatitis C (VHC), que se encuentra en la sangre de las personas que padecen esta enfermedad. La hepatitis C es la principal causa de enfermedad hepática crónica en Estados Unidos. La hepatitis C se descubrió a finales de la década de 1980, aunque es probable que se haya propagado durante al menos 40 ó 50 años antes.
Epidemiología del VHC
A nivel mundial, 180 millones de personas están infectadas por el VHC. Se calcula que 4,1 millones de estadounidenses se han infectado por el VHC y que unos 3,2 millones están infectados de forma crónica (lo que significa que tienen una infección actual o previa por el virus). Los CDC calculan que hasta 1 millón de estadounidenses se infectaron por el VHC a través de transfusiones de sangre, y que 3,75 millones de estadounidenses no saben que son seropositivos al VHC. De ellos, 2,75 millones de personas tienen una infección crónica y son infecciosos por el VHC.
En Estados Unidos, entre 8.000 y 10.000 muertes al año se atribuyen a enfermedades hepáticas asociadas al VHC. Se espera que el número de muertes por el VHC se triplique en los próximos 10 a 20 años.
Transmisión del VHC
El VHC se transmite principalmente por la sangre y los productos sanguíneos. Las transfusiones de sangre antes de 1992 y el uso de agujas y jeringuillas compartidas o no esterilizadas han sido las principales causas de la propagación del VHC en Estados Unidos. Actualmente, la principal forma de transmisión del VHC es el uso de drogas inyectables. Desde 1992, toda la sangre que se dona en Estados Unidos se somete a pruebas de detección del VHC.
La transmisión sexual del VHC se considera baja, pero representa entre el 10% y el 20% de las infecciones. Si una mujer embarazada está infectada por el VHC, puede transmitir el virus a su bebé, pero esto sólo ocurre en un 5% de esos embarazos. La transmisión en el hogar es posible si las personas comparten artículos de cuidado personal como maquinillas de afeitar, cortaúñas o cepillos de dientes.
El VHC no se transmite por:
- La lactancia materna (a menos que haya sangre)
- Los estornudos
- Los abrazos
- Los besos
- La tos
- Compartir utensilios para comer utensilios o vasos
- Alimentos o agua
- Contacto casual
Progresión del VHC
La gravedad del VHC difiere del VIH. Los CDC afirman que, por cada cien personas infectadas por el VHC:
- Alrededor del 15% se recuperará completamente y no tendrá daños en el hígado
- El 85% puede desarrollar una infección crónica a largo plazoinfección crónica a largo plazo
- El 70% puede desarrollar una enfermedad hepática crónica
- El 20% puede desarrollar una cirrosis en un periodo de 20 a 30 años
- El 1%-5% puede morir a causa de una enfermedad hepática crónica
Síntomas del VHC
Las personas con el VHC pueden tener pocos síntomas o ninguno durante décadas. Cuando están presentes, los síntomas del VHC son:
- Náuseas y vómitos
- Debilidad
- Fiebre
- Dolor muscular y articular
- Indice (coloración amarilla de los ojos y la piel)
- Orina de color oscuro
- Dolor en la parte superior del abdomen
.coloración de la orina
Prevención del VHC
No existe ninguna vacuna para prevenir la infección por el VHC. Las personas con el VHC no deben donar sangre, semen u órganos corporales.
Las siguientes medidas pueden proteger contra la infección por el VHC:
- Siga las Precauciones Estándar para evitar el contacto con la sangre o los pinchazos accidentales.
- Absténgase de adquirir tatuajes o piercings en la piel fuera de un negocio legítimo que practique las Precauciones Universales.
- Absténgase de cualquier tipo de uso de drogas inyectables o de compartir equipos de drogas.
- No compartir nunca cepillos de dientes, maquinillas de afeitar, cortaúñas u otros artículos de cuidado personal.
- Cubrir los cortes o las llagas en la piel.
- Las personas infectadas por el VHC pueden reducir el pequeño riesgo de transmitir el VHC a su pareja sexual utilizando preservativos de látex y practicando sexo seguro.
- Las mujeres infectadas por el VHC que deseen tener hijos deben consultar previamente con un médico especialista.
Tratamiento del VHC
Actualmente existen tratamientos antirretrovirales aprobados para el VHC. El coste de los tratamientos puede ser elevado y los efectos secundarios pueden ser importantes (fatiga, síntomas gripales, náuseas, depresión y anemia). Las personas infectadas por el VHC deben abstenerse de consumir alcohol para evitar mayores daños en el hígado.
Prueba del VHC
Muchas personas infectadas por el VHC desconocen su estado. Las personas que deberían considerar la posibilidad de hacerse la prueba son:
- Usuarios actuales o antiguos de drogas inyectables
- Personas que recibieron transfusiones de sangre o un trasplante de órganos antes de 1992
- Hemofílicos que recibieron concentrados de factor de coagulación producidos antes de 1987
- Personas que recibieron hemodiálisis crónica
- Los bebés nacidos de madres infectadas
- Trabajadores de la salud que hayan estado expuestos profesionalmente a la sangre o que se hayan pinchado accidentalmente
- Personas que sean parejas sexuales de personas con el VHC
La prueba del VHC está disponible a través de los médicos y de algunos departamentos de salud. En 1999, la Administración de Alimentos y Medicamentos aprobó la primera prueba casera para detectar el VHC. El kit de prueba, llamado Hepatitis C Check, está disponible en la empresa Home Access Health. La prueba es precisa si han pasado al menos 6 meses desde la posible exposición al VHC.
Recurso en línea
CDC: Hepatitis C, preguntas frecuentes para profesionales de la salud
https://www.cdc.gov/hepatitis/hcv/hcvfaq.htm
Directrices del CDC para la prevención y el tratamiento de las infecciones oportunistas en adultos y adolescentes infectados por el VIH
Coinfección por el VIH y el VHC
Muchas personas que se infectan por el VIH debido al consumo de drogas inyectables ya están infectadas por el VHC. Algunos estiman que el 40% de las personas infectadas por el VIH en Estados Unidos también están infectadas por el VHC. Las personas coinfectadas por ambos virus y con el sistema inmunitario deteriorado pueden evolucionar más rápidamente hacia un daño hepático grave, crónico o mortal. La mayoría de las nuevas infecciones por el VHC en Estados Unidos se producen entre los consumidores de drogas inyectables. La mayoría de los hemofílicos que recibieron productos sanguíneos contaminados por el VIH también están infectados por el VHC.
Tratar el VIH en una persona con VHC puede ser complicado porque muchos de los medicamentos que se utilizan para tratar el VIH pueden dañar el hígado; sin embargo, el tratamiento de la coinfección es posible en algunos casos con una estrecha supervisión médica.
|
Tabla comparativa del VIH, el VHB y VHC |
|||
|---|---|---|---|
|
Transmisión por |
VIH |
VHB |
VHC |
|
Sangre |
Sí |
Sí |
Sí |
|
Semen |
Sí |
Sí |
Raramente (más probable si hay sangre) |
|
Líquido vaginal |
Sí |
Sí |
Raramente (más probable si hay sangre) |
|
Leche materna |
Sí |
No (pero puede transmitirse si hay sangre) |
No (pero puede transmitirse si hay sangre) |
|
Saliva |
No |
No |
No |
|
Objetivo en el cuerpo |
Sistema inmunitario |
Hígado |
Hígado |
|
Riesgo de infección tras la exposición con una aguja a sangre infectada |
0.5% |
1-31% |
2-3% |
|
¿Se dispone de vacuna? |
No |
Sí |
No |
|
Para obtener más información sobre la hepatitis B o C, visite el sitio web de los CDC sobre la hepatitis o llame a la línea directa sobre la hepatitis al 888 443 7232 (888 4HEPCDC). |
|||